一、呼吸肌解剖生理
(一)呼吸肌组成
吸气过程的重点肌肉包括:胸锁乳突肌、斜方肌、斜角肌、肋间外肌、胸骨旁肋间肌以及膈肌。呼气过程的肌肉包括:肋间内肌、腹外斜肌、腹直肌、腹内斜肌、腹横肌(图1)。
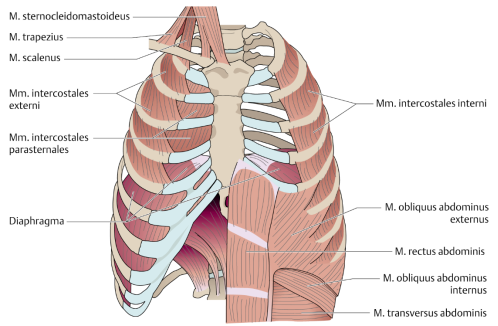
图 1
(二)呼吸肌运动
1、吸气-颈部肌肉与肋间肌
吸气时,整个胸廓是运动的,就像手压压水井的过程,通过吸气-颈部肌肉与肋间肌的动作,使胸廓的前后径增加。吸气也可以比作手提提水桶提手的过程,通过吸气-肌肉的组合,使整个的胸廓的水平径增加(图2)。
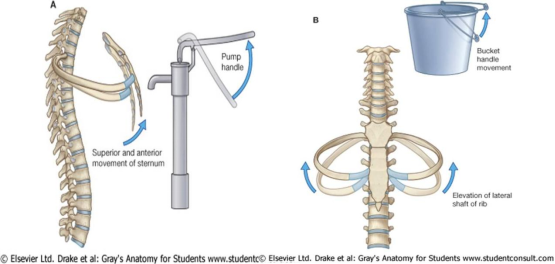
图 2:压水井模型(左),水桶提手模型(右)
2、吸气-膈肌
膈肌是吸气时非常重要的一块肌肉,下图是健康人和慢阻肺患者的膈肌图示(图3)。健康人膈肌的形状类似穹拱形,是向上的膨隆的,膈肌向下运动,压迫腹腔脏器,直到两侧压力相等。慢阻肺患者由于肺气肿过度,空气才形成了一个桶状胸,这时膈肌已经很低平了,如果病人吸气,膈肌起始位置太低,收缩时已没有向下运动的空间,进一步收缩会将低位肋骨向内牵拉,形成矛盾运动。
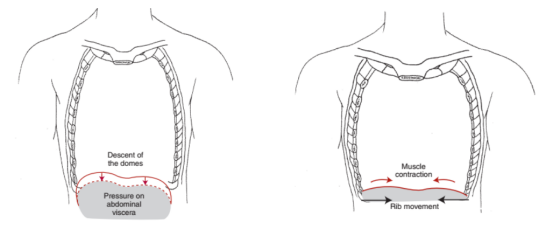
图 3:健康人(左),慢阻肺患者(右)
慢阻肺患者吸气过程侧面图示如下,当慢阻肺患者吸气时,胸廓的肋骨和胸骨都是向上向外移动的,胸廓是向外突出的。由于膈肌起始位置低,收缩时,导致低位的肋骨的附着点是向上移动的,也就是吸气的时候腹腔反而是向下的,就导致了胸腹的典型矛盾运动。
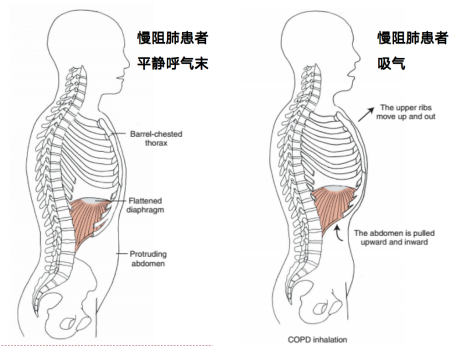
图 4
(三)呼吸肌测压原理
呼吸肌压力并不能反映单一肌肉群的力量,而是反映两点之间全部呼吸肌共同作用的结果。可以是患者自主呼吸状态下的压力测定,也可以是经过各种刺激后进行的压力测定。
比较常见测定的压力包括,气道开放压(Pao)、肺泡压(Palv)、胸膜压(Ppl)、腹内压(Pab)(图5)。
任何两点之间的压差相减,就得到两点间组织压力的结果。
气道压(Paw)=气道开放压(Pao)- 肺泡压(Palv)
跨膈压(Pdi)=胸膜压(Ppl)- 腹内压(Pab)
胸膜压常用食道压来代替,腹内压常用胃压来代替。
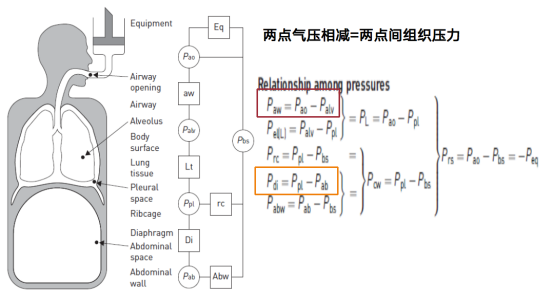
图 5
二、呼吸肌功能评价指标
(一)呼吸肌力量测定
呼吸机力量测定的主要评价指标包括,经口腔测定最大吸气压(MIP)和最大呼气压(MEP)、经鼻腔测定最大吸气压(SNIP)、咳嗽峰流速(PCF)、跨膈压(Pdi)、食道压(Poes)、还有呼吸肌相关呼吸力学检测的肺功能和呼吸功等。
1、经口腔测定最大吸气压(MIP)和最大呼气压(MEP)
最大吸气压(MIP)的测定:病人呼气到他的残气位时,再最大努力吸气,持续2~3秒钟。
最大的呼气压(MEP)的测定:病人吸气到肺总量时,然后快速往外呼气,持续2~3秒钟。
有一项关于男性和女性在不同测定位置的压力研究,男性和女性不同位置测定的残气位(RV)和功能残气量(FRC)的 PI,mas和PI,peak的值是有一定的差距(表1)。在平静呼气末(FRC,功能残气量)位置测到压力约为用力呼气末(RV,残气量)位置测到压力的87%左右[2]。
表 1:在不同位置测定的压力具有相关性

呼吸肌力量测定的一注意事项:
- 测量范围±300cmH2O
- 预计值:男性120-0.41×年龄;女性 108-0.61×年龄
- 精度≤0.5cmH2O
- 传感器传输频率为10-15Hz
- 吸气压测定位置为用力呼气末:RV
- 呼气压测定位置为用力吸气末:TLC
- 通常练习2-3次(2019版ERS声明附录建议练习5次),测量5次,每次保持1.5秒(取1秒计算平均值)。5次中至少测到3次最大吸气/呼气压力,峰值波动范围<5cmH2O/10%[3]。
①最大吸气压的年龄曲线
最大吸气压的年龄曲线走势类似FEV1的肺功能值,在人的18~30岁的时候达到峰值,随着年龄的增加,最大吸气压在18岁之前是逐渐上升的,在30岁之后是逐渐下降的(图6)。
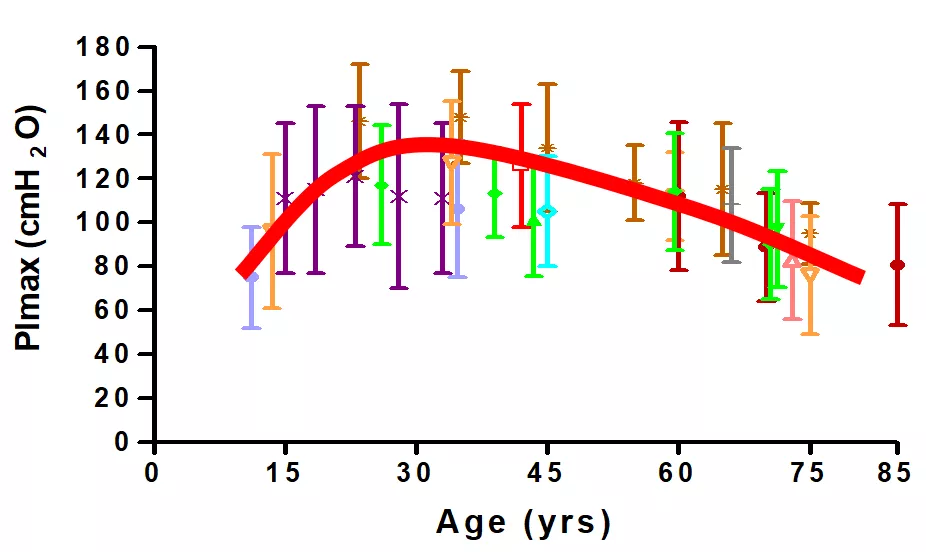
图 6
②最大吸气压的性别差异
男女之间的最大吸气压存在差异,男性最大吸气压在18~29岁能达到128,而女性的最大吸气压是97(图7)。
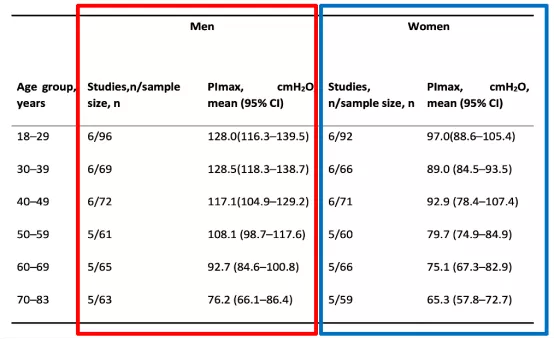
图 7
2、经鼻腔测定最大吸气压(SNIP)
吸气压力是通过与放置在鼻孔中的导管相连的压力传感器记录;在FRC位置进行,通过快速而深入地嗅探测定;SNIP已在健康个体和慢阻肺患者中得到验证;,SNIP的可重复性好;与Pimax具有很好的相关性,但两者之间是不能互换的。
3、咳嗽峰流速(PCF)
适用范围:峰值咳嗽流量(Peak cough flow, PCF)用于气道廓清预评估和呼气肌功能评价。
测量方法:测量在坐位情况下进行。口鼻罩/咬口器连接到气动描记器或峰值流量计。指导受试者充分吸气后最大程度地咳嗽,执行3-6次(变异率<5%),报告咳嗽峰流速(L/min)。
异常值:PCF <270 L/min被认为不具备自主咳嗽能力,与神经肌肉疾病肺部并发症风险升高相关。
正常值:健康成年人咳嗽峰流速是470-600 L/min。
4、在自主动作下测量跨膈压(Pdi)和食道压(Poes)
Pdi = Pga–Poes 即 跨膈压=胃内压–食道压
压力检测的装置放置的位置如下图(图8)。

图 8
在自主呼吸情况下测食道压(图9),图中蓝色区域是正常人的吸气和呼气应该达到的食道压力,粉色曲线的是轻度的肺功能受损(GOLD 1级),绿色的GOLD 2级,红色蓝色是分别是3~4级。慢阻肺患者随着疾病严重程度的增加,其食道压在吸气和呼气时是逐渐增大的,因此,食道压的测定是跟慢阻肺的肺功能受损严重程度有明显的相关性。
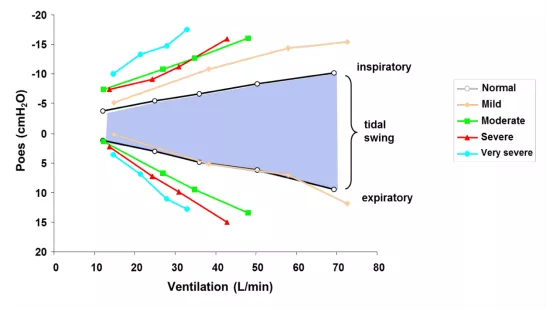
图 9
(二)呼吸肌耐力评估
增加负荷测试:给患者增加阻力/阈值负荷,或者增加分钟通气量,使其过度通气,直到力竭时达到的负荷水平。
恒定负荷测试:给患者一个恒定的阻力,或阈值负荷或者是恒定的通气的百分比,在规定的时间内达到力竭所用的时间(图10)[4]。
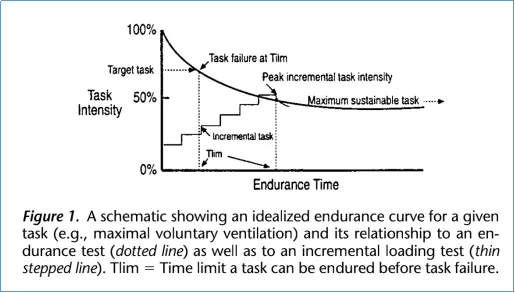
图 10:逐渐增量的复合的测试曲线
1、增量负荷吸气肌测试
阻力/阈值负荷测试法:
每分钟或每5个呼吸将吸气阻力升高10%MIP至力竭。
过度通气测试法:
每3分钟将最大努力通气升高8%至力竭。
呼吸模式需统一并记录,采用增量负荷吸气肌测试评估干预效果时,前后所用方法和条件必须统一,否则结果会存在差异。
下图是增量负荷测试,每隔3分钟MVV增加12%(图11)[5]。
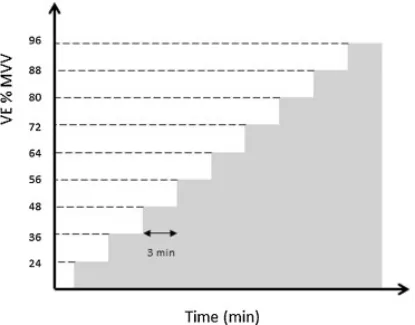
图 11
2、恒定负荷吸气肌耐力测试。
外部负荷测试法:
受试者以40-70% Pimax负荷呼吸,在5-10分钟内力竭所需时间(图12)。
过度通气测试法:
受试者以恒定通气量(40–70% MVV),在8-12分钟内达到力竭所需要时间。
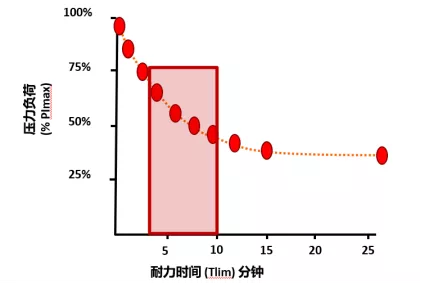
图 12
以上两种方法,主要是用于呼吸机训练效果的评价,这些研究都是通过呼吸肌的训练跟对照的安慰剂组相比,无论是用恒定的测试方法还是增量的测试方法,两组之间都有显著的差异[4]。
(三)呼吸肌的其他评估方法
1、神经电生理法
包括:EMG(Electromyography,肌电图)、EEG(electroencephalography,脑电图)、TMS(transcranial magnetic stimulation,经颅磁刺激)。
神经冲动由大脑皮层发出,由神经元到延髓中枢,再通过下一神经元到达传出神经元,比如膈神经,最后作用到效应器,也就是肌肉(图13)。
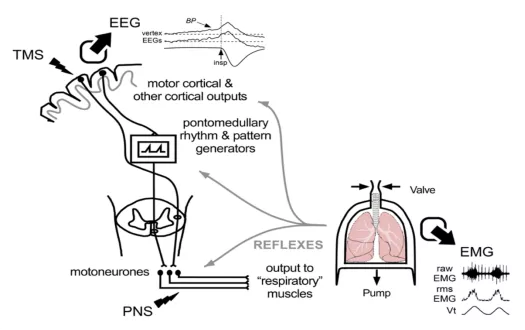
图 13
传统电刺激是植入式的,有创,患者会有一定的痛苦,且不易安装;
经皮导联刺激,刺激的过程中患者会有些许不舒服的感觉;
磁刺激,刺激的过程中一般不会接触到皮肤,患者的疼痛感相对少,但有副作用。
2、呼吸肌超声
呼吸机超声目前是应用很广的一种方法。一般是在腋前线或腋中线的位置,用固定的频率和深度来检测膈肌(图14)。

图 14
①呼气末膈肌厚度-评价膈肌萎缩
正常值:呼气末膈肌的厚度大于0.15cm;
影响因素:不随年龄改变,受姿势、身高、体成分影响;
测量方法:仰卧位,高频探头,腋前线或腋中线,7-8 肋间或 8-9 肋间、肋隔角下方 0.5-2cm,探测深度3-4cm,静态图像显示两条平行的高回声线分别是壁层胸膜和腹膜,之间的低回声是膈肌,在相邻处测得三组数据取平均值(图15)。
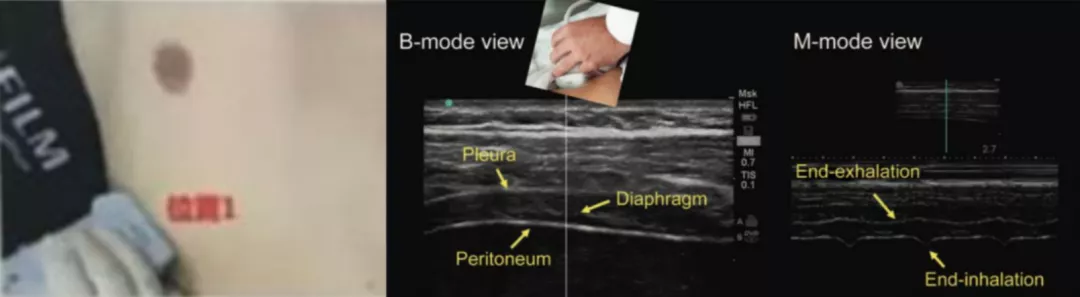
图 15
②膈肌增厚分数-评价膈肌收缩能力
测定方法:同上。
计算方法:膈肌增厚分数(TF)=(最大吸气末膈肌厚度-平静呼气末膈肌厚度)/ 平静呼气末膈肌厚度 ×100%。
正常值:正常人大于20% ,或 危重症,呼吸支持下患者大于29%[6]。
③膈肌移动度-评价呼吸功能
测定方法:仰卧位,低频探头,右肋缘下的右腋前线与右锁骨中线的中点,探头指向头部、背侧,与膈肌运动方向垂直,用M型超声测量膈肌轨迹,测得波峰与波谷的垂直距离; 进行两次测量
正常值:女性>3.6cm,男性>4.7cm。
影响因素:对呼吸模式的变化敏感,与FVC相关。
应用:已被用于AECOPD、急性卒中、胸腹部手术、撤机[7]。
④超声造影
超声造影评估标准:选取第二肋间外肌图像中间区域(1cmX1cm)肌肉的血流灌注情况及增强方式。评估选取区域的增强方式、达峰时间、消退情况。
⑤超声的弹性成像
评估标准:不同组织的弹性系数不同,应用弹性成像图片颜色和灰度进行分级。最早主要是用于血管的超声来看动脉粥样硬化的情况;也有用于乳腺的弹性成像来看肿瘤的弹性系数情况;也可以用弹性成像看肋间肌的厚度。
⑥光电体描记法
患者穿带有荧光标记的背心在摄影机下,患者呼吸的时候,标志的物质会随着呼吸的动作来回运动的,摄影机把这个病人的运动图像记录下来,由此,能够看到患者整个胸廓的活动幅度。通过这些胸廓活动幅度容积的改变,来计算修复容积的变化,从而间接检测患者呼吸功能(图16)。
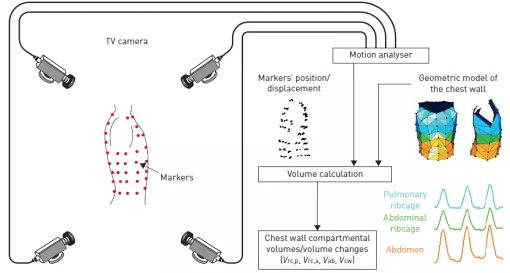
图 16
3、呼吸肌结构、灌注和代谢
包括近红外与呼吸氧耗、活检及病理、线粒体功能、氧化应激、炎症。
①近红外法(NIRS)测定肌肉氧耗
需要静脉置管来测吲哚菁绿浓度(ICG)。当患者呼吸的时候,吲哚菁绿浓度逐渐上升,通过单位时间内浓度变化得到血流灌注的情况,从而间接的测量呼吸肌肉的氧耗。
血流指数(BFI)与ICG-NIRS线性对应,可以用无创的方法测定呼吸肌的氧耗(图17),无创方法是康复锻炼前后效果评估的好方法。
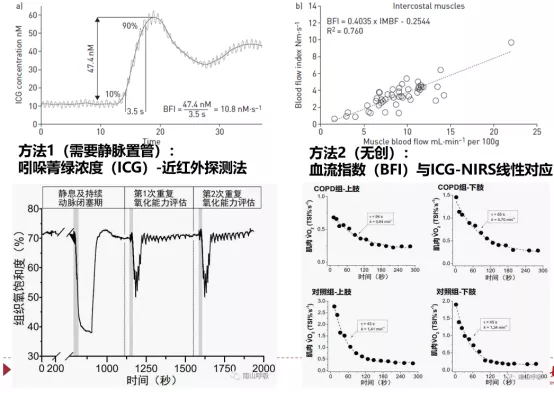
图 17
②呼吸肌活检及病理
I型肌纤维以有氧代谢为主;
II型肌纤维以无氧代谢为主;
慢阻肺患者的膈肌中,I型肌纤维比例增多,同时线粒体增加、毛细血管增加、肌节增长。
③线粒体功能及氧化应激
慢阻肺肋间肌中分离出的线粒体表现出电子传输阻滞和活性氧的过度产生,膈肌氧化能力比外周肌肉高;
慢阻肺患者膈肌、肋间外肌的氧化应激水平增加,与肌肉功能呈负相关;
慢阻肺患者膈肌的肌动蛋白、肌球蛋白含量降低,肌酐激酶等与氧化应激相关的酶活性降低;
接受机械通气的重症患者氧化应激水平增加;
脓毒症患者的线粒体功能和含量受损;
经过耐力训练后,大鼠膈肌线粒体酶活性增加。
④全身炎症反应
慢阻肺患者的呼吸肌功能障碍是多种有害因素的结果,包括肺过度充气,气体交换异常、呼吸氧耗增加、过度氧化应激以及结构异常(肌节损害和肌肉萎缩),炎症并未发挥主要作用。
三、在不同疾病中的应用
(一)在慢阻肺中的应用
纳入32个RCT的荟萃分析中,吸气肌训练可以改善最大吸气压(+13cmH2O)和6分钟步行距离(32米)。对于最大吸气压<60cmH2O的慢阻肺患者而言,增加吸气肌训练可以提高运动耐量。
吸气肌力量和耐力训练可以提高Pimax;可以提高6分钟步行距离;「运动+吸气肌训练」可提升运动康复效果;吸气肌训练可以改善肺功能、运动耐力。
一项发表于2020年的纳入48项随机对照试验的荟萃分析指出:无论是否存在吸气肌力量下降,单独吸气肌训练都可以提高慢阻肺患者最大吸气压(10.64 cm H2O, 95% CI 7.61–13.66)、6分钟步行距离(34.28m; 95% CI 29.43–39.14)和FEV1(0.08, 95% CI 0.02–0.13),但不能改善呼吸困难症状或生活质量。高负荷训练(最大吸气压的60-80%)会提供更大程度的改善。
(二)在间质性肺疾病中的应用
间质性肺疾病,特别在IPF(idiopathic pulmonary fibrosis) 研究中有荟萃分析。
有氧+吸气肌/呼吸训练可以改善运动耐力;
有氧+吸气肌/呼吸训练可以改善峰功率;
有氧+吸气肌训练可以改善恒定功率的耐力时间;
有氧+呼吸训练可以改善呼吸困难;有氧+呼吸训练可以改善生活质量[8]。
(三)膈肌病变的诊治流程
1、FVC<50%预计值且卧位下降>30% 或(PImax或SNIP<30%预计值),膈肌超声TF<20%(可不用做直立位荧光透视),双侧膈神经刺激Pdi,tw<20cmH2O,诊断膈肌双侧力量下降,则诊治原发病。
诊治:①血气+PSG: PaCO2>45mmHg、夜间SpO2<88%超过5min、 PImax<60cmH2O,无创通气;②治疗合并症+呼吸康复;③上颈髓损伤,膈神经正常,膈神经起搏。
2、FVC<80%预计值且卧位下降>15% 或(PImax/SNIP<60%预计值),单侧膈肌超声TF<20%或直立位荧光透视见矛盾运动,单侧膈神经刺激Pdi,tw<10cmH2O,诊断膈肌单侧力量下降,则诊治原发病。
诊治:①PSG(+):CPAP或其他支持;②观察6-12个月,同时治疗合并症,行呼吸康复或呼吸肌训练。如果不改善/功能受限/具有手术指征,需膈肌折叠术;③上颈髓损伤,膈神经正常,膈神经起搏[9]。
参考文献
[1] Levangie & Norkin, 2005.
[2] W. Windisch et al. Eur Respir J 2004; 23: 708-713.
[3] ATS/ERS Statement Respiratory muscle testing. AJRCCM 2002; 161: 518-624.
[4] ERJ 2019, 53 (6): 1801214.
[5] Respiratory Physiology & Neurobiology, 2016, 230:5-10.
[6] Dube BP, Thorax, 2017.
[7] Lerolle N, Chest, 2009 Spadaro S, Crit Care, 2016.
[8] J Thorac Dis. 2020; 12(3): 1041–1055.
[9] Pierantonio Laveneziana et al. Eur Respir J 2019; 53: 1801214.
专家介绍

杨汀
主任医师,博士生导师。中日医院呼吸中心临床诊察部主任,呼吸三部副主任。国家卫生健康委疾病预防控制专家咨询委员会委员;中国医师协会呼吸医师分会慢阻肺专业委员会副主任委员;中华医学会呼吸病学分会基层呼吸学组(筹)副组长;中华预防医学会呼吸病预防与专业委员会常委兼秘书长;中国康复学会呼吸康复专委会副主委;中国基层呼吸疾病防治联盟副主席兼秘书长;中国毒理学会呼吸毒理专业委员会副主任委员;中国医师协会公共卫生医师分会常务委员;中华全科医学继续教育学院副院长。承担国家“十三五”重点研发计划、国自然基金委等5项国家级课题;发表论文100余篇;获得发明专利2项,实用新型专利2项;主编、副主编专著6部。
本文由《呼吸界》编辑 Asiya 整理,感谢杨汀教授的审阅修改!
本文完,排版:Jerry
未经许可,请勿转载


