2019冠状病毒病(COVID-19)作为一个感染性疾病,容易合并一系列的并发症,其中包括心血管并发症、血液并发症,甚至还有神经系统并发症。在这些并发症中,血栓性疾病值得关注。COVID-19合并静脉血栓栓塞症(VTE)主要有以下几个需要关注的问题:1、COVID-19的流行病学现状和血栓风险;2、COVID-19合并VTE国内外指南与共识的制定;3、COVID-19合并VTE国内外研究的现状与进展;4、COVID-19合并VTE的临床经验与临床实践。(1)、VTE风险评估与预防问题;(2)、临床评估与影像学检查的应用;(3)、抗凝药物的使用与高危患者的管理;5、COVID-19合并VTE临床与研究中悬而未决的问题等。
大多数COVID-2019患者存在VTE高风险,且风险随病情进展而增加,感染是VTE的独立危险因素,其中肺炎显著增加VTE风险
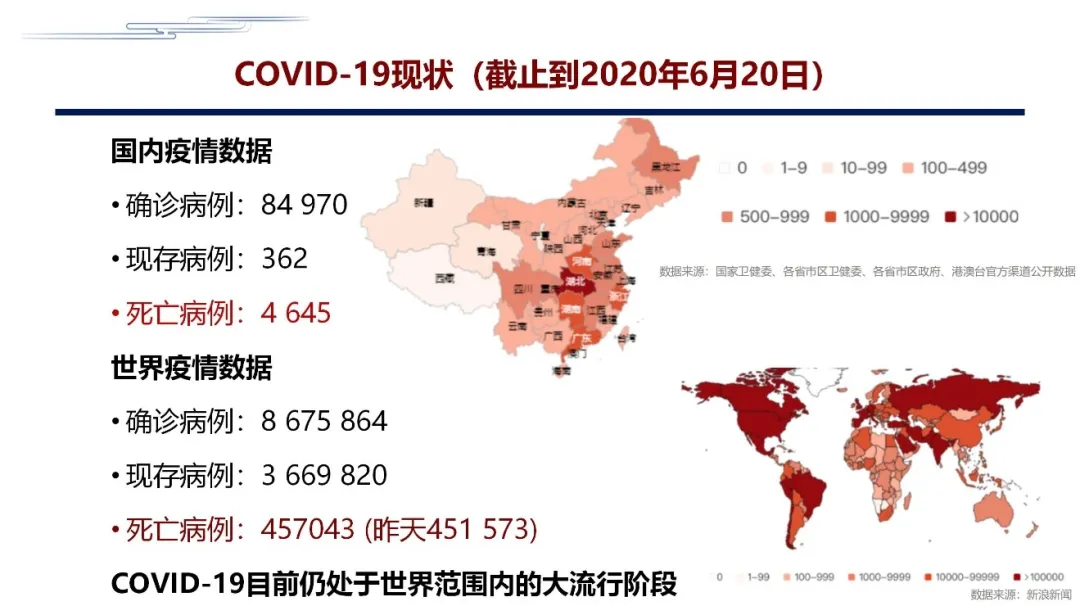
大家对COVID-2019这个名词已非常熟悉,到目前为止它已触及我们生活中方方面面,上图可见最新的数字。

部分COVID-19患者在救治的过程中突然死亡,会是什么原因呢?有可能会有一些心血管的急性并发症,但其中有没有血栓栓塞在里边起作用呢?这就是大家要思考的问题。很多感染都可能增加血栓的发生风险,包含泌尿系感染、腹腔感染、口腔感染和全身/血液感染,其中肺部感染导致血栓的风险比正常情况下增加3-4倍左右。COVID-19作为一种感染性疾病,同样可以显著增加血栓的风险,而且增加血栓的风险几率非常高。COVID-19作为病毒性感染,前段时间很多专家提到病毒血症的问题,后期可能会出现脓毒血症甚至凝血功能障碍,这种情况下,血栓的风险则会进一步增加。
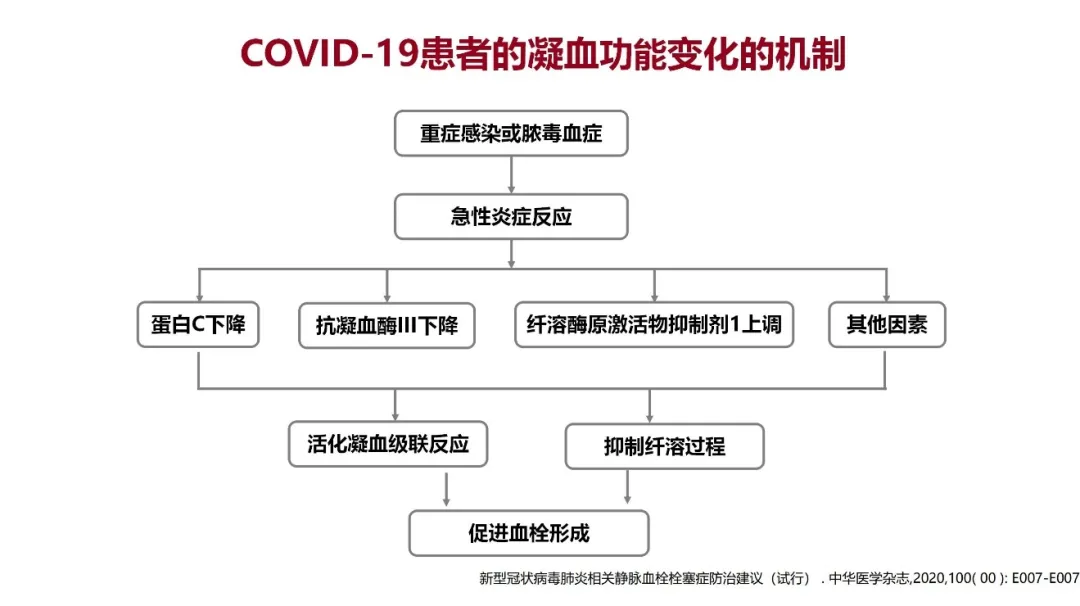
COVID-19为何会出现血栓的风险?作为一个重症感染性疾病或者脓毒血症,会继发急性炎症反应。这种急性炎症反应可导致蛋白C活性、抗凝血酶III活性的下降,纤溶酶原激活物抑制剂1(PAI-1)水平的上调等。这些因素导致两个非常重要的结果,一是活化凝血级联反应,二是抑制纤溶过程,这两个结果会直接导致血栓形成,这是典型的凝血功能变化。

在早期的临床实践种看到一些临床现象,比如发热、脱水,部分病人有胃肠道症状,出现恶心、呕吐、腹泻等,这些都可能增加脱水,还有炎症反应,以及在治疗过程中很多病人用激素、免疫球蛋白等,这些都可以导致血液高凝状态(hypercoagulable state)。另外一些情况,如:感染(例如细菌感染和真菌感染)、长期卧床、肥胖、活动减少、低血压、休克、昏迷、镇静剂使用、机械通气等,可能会导致血流变慢,我们称之为血流瘀滞。第三种情况,很多病人都会应用中心静脉置管或静脉输液,甚至机械通气,或者由于某些特定原因还会经受外科手术,这些都可能导致内皮损伤。这三个因素临床称之为Virchow's三联征。
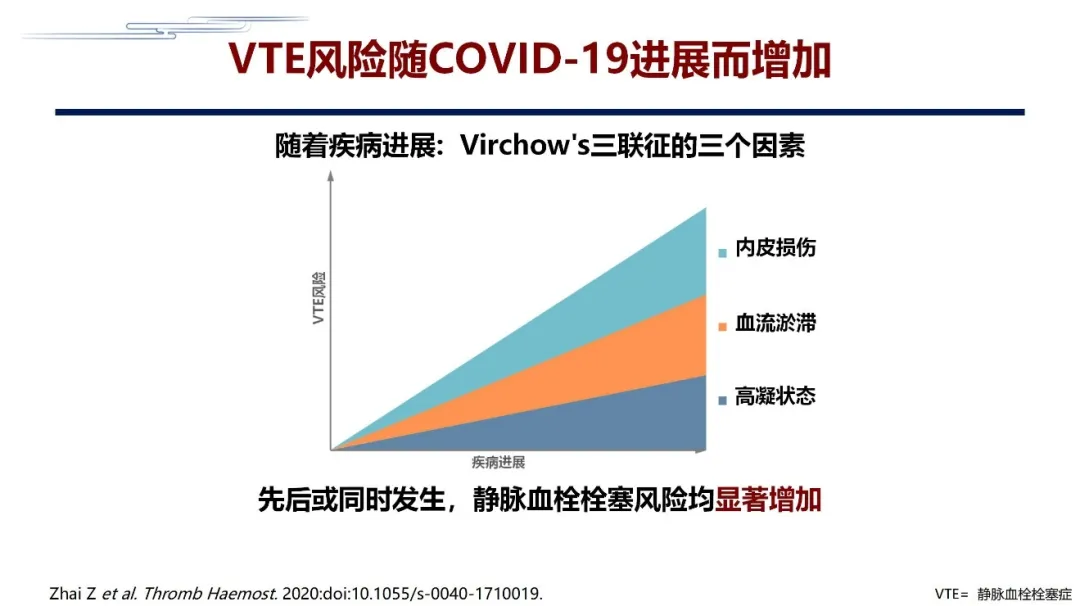
血栓形成的三个重要要素有可能同时出现,也可能相继出现。无论同时出现和相继出现,都可能导致静脉血栓栓塞的风险增加。从这个道理来看,COVID-19导致血栓的风险增加和一般的感染性疾病都是一样的。因此对于COVID-2019而言,血栓风险的增加是很自然的。我们最初接触COVID-2019时也是考虑到了这个问题。曹彬大夫第一次从武汉回来时跟我提出一个现象:有些病人在在疾病后期D-二聚体急剧升高,即使使用了低分子量肝素病人也过不来,是不是血栓在里边起作用?当时临床床上缺乏足够的证据,但后来大家越来越意识到血栓的重要性。
感染控制后呼吸困难症状仍比较明显,D-二聚体升高,影像学发现右肺动脉主干和左下基底段多发血栓形成……这例患者成功很成功,COVID-2019合并血栓(肺栓塞)现象在疫情早期就一直存在
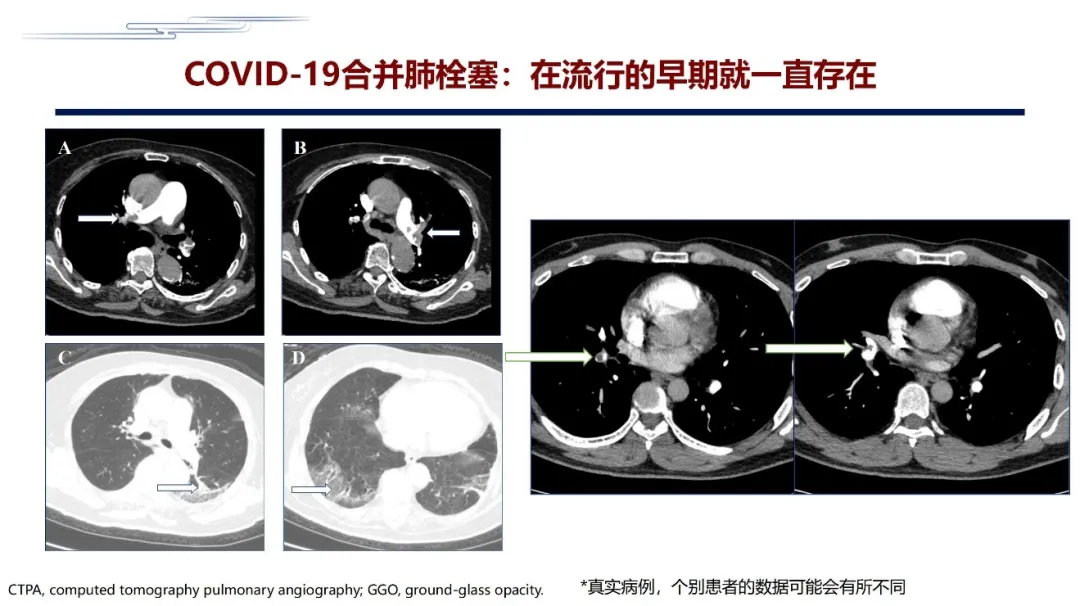
COVID-19合并肺栓塞,在疫情流行的早期就一直存在,我记得非常清楚两个病例。非常感谢武汉江汉大学第六医院的李承红教授,她在1月25日左右就给我打电话介绍了这两个病例,这应该是我们共同会诊的较早期的两个病例。
大家可以看到,尤其第一个病例,发现在肺窗有一些磨玻璃样影,或者小的楔形影,早期病人有发烧,COVID-2019检测为阳性,判断很可能是COVID-2019,但感染控制以后病人症状仍然比较明显,影像学发现病人右肺动脉主干和左下基底段多发血栓形成。该病例早期抗病毒治疗,后期只用低分子量肝素,出院之后切换为利伐沙班,恢复非常好。有这一例经验之后,后边几例的治疗就变得非常轻松。因此,从这个角度来讲,在COVID-2019流行的早期,COVID-2019合并肺栓塞这种现象就一定是存在的。但为什么刚才我提到,为什么有些病人在疾病后期用了足量的低分子量肝素仍然过不来呢?这就意味着我们可能是不是治疗得太晚了,这是一个非常值得大家重视的问题。
这两个病例基本上发生在春节期间,当时我与王一民大夫一起做过两次远程会诊,第一次远程会诊是和新疆的杨晓红教授,第二次远程会诊是和内蒙古的孙德俊教授。两次远程会诊的目的,一方面是新冠病毒感染的问题,第二个方面是在救治过程中,其中有一个病人在ECMO管道里发现大量血栓形成,另一个病人做了颈静脉置管,颈静脉和一侧上肢静脉也发现的大量血栓形成。这几个病例的治疗都经历了一段时间的周折,其中一个病例一开始用低分子量肝素,治疗过程中病人血小板显著下降,后来把低分子量肝素转化磺达肝癸钠,患者逐渐恢复,后期结局也不错。
正是因为这几个病例,触动了我们团队以及国内很多同道思考是否要出台一个指南。撰写指南初期还有很多顾虑,因为时间短,写指南往往应该更多基于临床研究结果,在没有充分临床研究证据的情况下如何去写指南?但我们考虑到到静脉血栓形成对于当时的情况而言迫在眉睫,大量前线的临床医生没有可行的依据,他们就没法给病人进行恰当的预防和抗凝。

所以,我们在极短的时间内组织了国内多学科专家,从2月5日左右开始启动写指南,用时10天,就在中华医学杂志发表了《新型冠状病毒肺炎相关静脉血栓栓塞症防治建议》。该指南面世之后我们又很快在国内进行解读和推广,得到了国内诸多专家的认可与接受。在这场新冠疫情阻击战的后期,抗凝已成为临床常规甚至是习惯。因此,后期病死率逐渐下降,除了和大家认识的深入与治疗进展有关,抗凝也应该是有效的治疗方案之一。在我们看到国内形势在逐渐好转时,欧美的新冠疫情开始不断蔓延,我们与欧洲和北美的部分血栓专家进行了交流,他们也开始关注到COVID-19合并血栓的问题。我们将原来的中文版指南翻译成英文版,并增加了很多新的临床和研究证据,发表在国际血栓领域的知名期刊:《血栓和止血》,英文版指南又在之前发表的指南基础上做了很大的更新,包含比如低分子量肝素的具体应用、新型口服抗凝药的具体应用、血小板减少的问题、D-二聚体的评价问题、重症肺栓塞的救治问题、药物和药物相互作用的问题等,英文版指南比中文版增加了很多新内容。
VTE风险和出血风险评估、基于VTE风险的预防策略、VTE的识别与救治是COVID-19合并VTE防治指南的三大重要方面
回顾中文版指南,其中有三个方面的要点:
一、血栓风险和出血风险评估
对COVID-2019患者进行VTE风险和出血风险评估时很重要的内容就是要进行分层评估。所有的重型、危重型COVID-19患者(ICU患者)都具有VTE风险,无需进行VTE风险评估,但是应该进行出血风险评估;对于轻型、普通型COVID-19患者,如果合并内科疾病或外科情况(病房),内科患者建议根据Padua或Improve评分进行风险评估,同时进行出血风险评估,外科患者则建议使用Caprini风险评估模型进行VTE风险评估, 同时进行出血风险评估;对于40岁以下,轻型、普通型COVID-19患者,无任何内科疾病或外科情况(方舱),一般不具有VTE风险,无需进行VTE风险评估,也无需进行出血风险评估。所有COVID-19患者治疗期间应动态评估VTE风险和出血风险。
二、基于VTE风险的预防策略
预防与风险评估是相对应的。对于重型或危重型COVID-19患者,如果合并高出血风险,建议使用间歇充气加压泵(IPC)进行预防。合并低出血风险,建议首选药物预防,如使用LMWH进行预防。对于严重肾功能衰竭者(肌酐清除率<30 ml/min),建议应用普通肝素。对于血小板减少或怀疑HIT的患者,推荐应用阿加曲班、比伐卢定或磺达肝癸钠、利伐沙班等;对于合并内科疾病或外科情况的轻型、普通型COVID-19患者,根据Padua或Caprini风险评估模型评估为VTE高危或中高危患者,如果没有抗凝禁忌证,应该考虑药物预防。建议首选LMWH;对于隔离治疗的轻型、普通型COVID-19患者,尤其是对于有发热、合并胃肠道症状(如腹泻、纳差等)的患者,注意及时补充水分。
三、VTE的识别与救治
关于VTE的识别和救治问题,对于COVID-19强调需要动态监测患者病情变化,如果出现相应症状,应警惕深静脉血栓形成(DVT)或肺血栓栓塞症(PTE)的发生;临床高度怀疑DVT或PTE,诊断应以床旁检查(下肢静脉超声及超声心动图)为主,若防护条件允许,建议行CTPA除外PTE;如果病情重或病情危重,或者由于条件所限不能做相关检查,如果没有抗凝禁忌证,建议启动抗凝药物治疗。如果除外其他原因所导致的休克或心搏骤停,结合床旁超声心动图表现,可以在充分知情同意的情况下启动溶栓治疗或其他心肺支持治疗手段。
国际血栓与止血学会(ISTH)制定《新型冠状病毒疾病凝血异常的识别与处理》的专家共识中也有相应观点甚至划分更细,欧美指南非常注意血栓风险
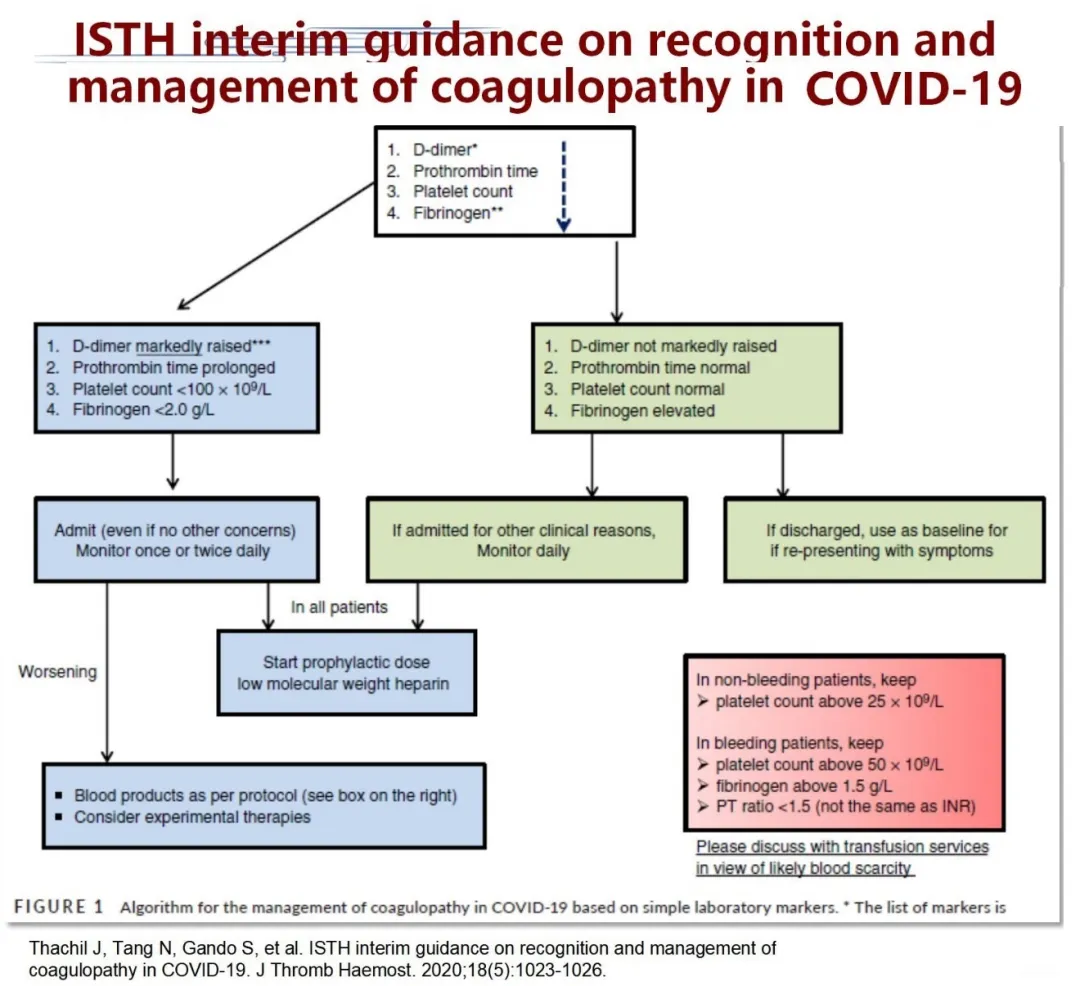
中国的指南面世之后,几乎同期,国际很多专家也在关注新型冠状病毒疾病相应的血栓问题,国际血栓与止血学会(ISTH)制定了《新型冠状病毒疾病凝血异常的识别与处理》的专家共识。这个共识也有几个重要观点:
1、建议对所有COVID-19患者动态监测D-二聚体、凝血酶原时间和血小板计数,有助于对可能需要入院和密切监测的患者进行分层;监测凝血酶原时间、 D-二聚体、血小板计数和纤维蛋白原有助于判断COVID-19住院患者的预后。

2、在没有任何禁忌证时(如活动性出血和血小板计数<25×10^9/L;PT 或APTT异常不是禁忌证),所有因COVID-19住院患者(包括非危重患者)都应考虑使用低分子量肝素。
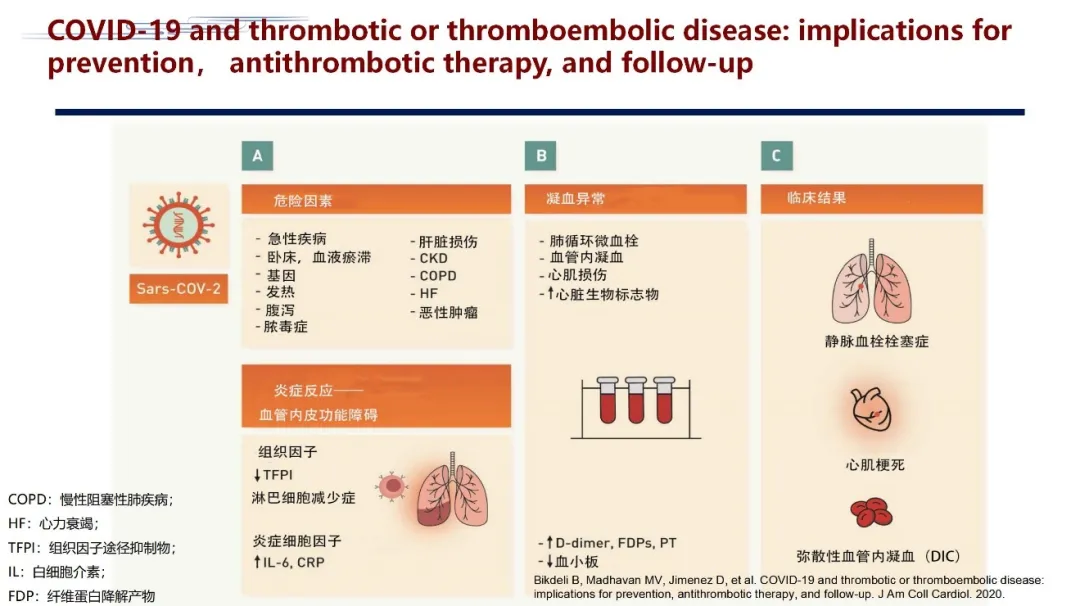
第二个指南就是美国心脏病学会杂志(JACC)发布的《新型冠状病毒疾病相关血栓或血栓栓塞性疾病预防、抗栓治疗与随访》。这个指南有几个观点,首先它不是单纯针对VTE,他们认为这些病人所有类型的血栓风险都是增加的。由于某些内科疾病的存在,卧床、基因、发烧的因素或者腹泻、脓毒症、肝脏损伤、恶性肿瘤,这些都可以导致血栓的风险;由于炎症反应,直接结果就是血管内皮的功能障碍,可导致由于组织因子的释放、炎性细胞因子的释放引起的内皮障碍,这是一个非常重要的危险因素;第二个非常重要的危险的就是凝血异常。凝血异常包含了肺循环可能会出现微血栓,可能出现DIC,会出现一些心脏损伤和心脏生物标志物的变化,这些导致的结果就是病人D-dimer, FDPs, PT明显升高,血小板出现下降。
这些结果导致了三个重要的结局。第一个结局就是我们刚才提到的VTE的问题,第二个就是心肌梗塞,第三个就是DIC。

基于这些因素,该指南写得非常清楚:病人没有症状,居家隔离,就没有风险,可以不用预防。但如果病人住院,其中包含了轻症患者,普通型和重型的病人,也包含了因重型患者导致死亡的病人,血栓的风险都非常高,都要进行VTE的预防,到后期,甚至是治疗的问题。

除此之外,我们不仅要关注这些COVID-19病人,还要关注其他病人,还要关注我们的医务人员,因为这些人都可能会存在血栓的风险问题和健康教育的问题。
该指南除了关注病人之外,还关注了很多其他的环节。比如:VTE住院患者用药需考虑药物-药物相互作用,特别是抗病毒药物与抗凝药物之间的相互作用;行动不便的住院患者应进行VTE预防;明确的VTE患者在出院后应继续抗凝治疗;远程医疗和或家庭INR检测可降低患者和医护人员接触COVID-19的风险,同时确保适当的抗凝治疗;在适当的情况下,可考虑将维生素K拮抗剂(VKA)切换到直接的口服抗凝药物(DOAC),以减少频繁INR检测的需要。
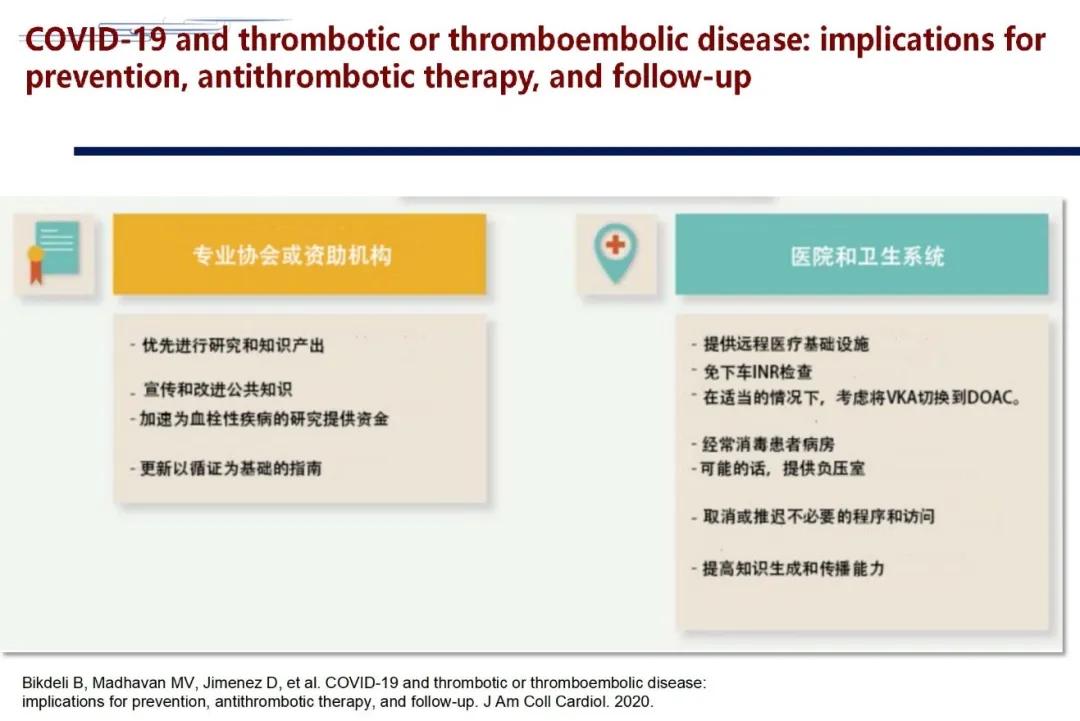
该指南还指出了非常重要的关于现有预防措施的问题:使用个人防护用品,尽量减少与COVID-19患者的个人接触;如需对血栓性疾病进行急诊手术(如心导管置入术、肺动脉血栓摘除术),应对手术室进行消毒,并尽可能使用负压手术室等。
美国血液学学会发布的《新型冠状病毒疾病相关VTE/抗凝治疗相关问题》主要针对于临床医生所关注的具体问题
第三个指南是美国血液学学会发布的指南:《American Society of Hematology. COVID-19 and VTE/anticoagulation:frequently asked questions》,其实很难说它是一个指南,主要是针对一些临床医生所关注的问题。
第一个问题:COVID-19是否与VTE风险增加有关?
答案是肯定的。严重疾病患者,特别是如果他们有额外的危险因素(如高龄、男性、肥胖、癌症、VTE史),患VTE的风险比那些患有轻度或无症状疾病的患者更高。
第二个问题: COVID-19患者的VTE推荐预防措施是什么?
所有住院的COVID-19成人患者都应该接受低分子量肝素的药物血栓预防而不是普通肝素(为了减少接触),除非出血的风险超过血栓形成的风险;在有禁忌证或无抗凝药物的患者中,建议使用机械预防措施;药物和机械联合预防通常不被推荐。
第三个问题:重症COVID-19患者是否应经验性地应用治疗强度的抗凝(未确诊或疑似VTE的情况下)?
这个问题目前很难回答。鼓励进一步的临床试验明确此问题,而不是经验性地使用治疗剂量的肝素。
第四个问题:部分COVID-19患者尽管应用预防性抗凝,但仍存在导管(如中心静脉导管、动脉导管)或体外生命支持(如CRRT、ECMO)的反复凝血,我们应该如何处理?
虽然未经证实,但在这些情况中增加抗凝强度(即从标准强度预防到中等强度预防或从中等强度预防到治疗强度)或切换抗凝剂可能是合理的。任何增加抗凝强度的决定都应该考虑到个体患者的出血风险。
第五个问题:COVID-19患者应该出院后继续预防VTE吗?
因急性疾病住院的患者在出院后90天内患VTE的风险增加。因此,考虑在出院后使用监管批准的方案延长血栓预防是合理的。(例如,利伐沙班每天10毫克,持续31-39天)
第六个问题:如果COVID-19患者需要治疗抗凝来预防VTE或房颤,有什么特殊的考虑因素吗?
某些药物可提高细胞色素P450酶活性,阿哌沙班或利伐沙班不应与这两种药物一起使用。
阿扎那韦和洛比那韦/利托那韦可增加阿哌沙班和利伐沙班的药物浓度,降低氯吡格雷和普拉格雷的活性代谢物。
住院危重病人中使用LMWH或UFH是因为与DOACs相比,它们的半衰期更短,药物-药物相互作用更少。
隔离期间不能接受INR监测的华法林常规使用者可选择DOACs抗凝治疗。
患有机械心脏瓣膜、心室辅助装置、瓣膜性心房颤动、抗磷脂抗体综合征、哺乳期的患者一般应继续接受华法林治疗。
指南给我们提出了很多观点,这些指南应该说对于COVID-19感染合并血栓的控制起到非常重要的作用,但还缺少研究的支持和支撑,尤其早期做研究非常困难。所以在指南发表之后,大家慢慢也意识到需要做研究来解决问题。
中国武汉市COVID-19住院患者的深静脉血栓形成:患病率,危险因素和结局,成为关于抗凝研究的主要证据
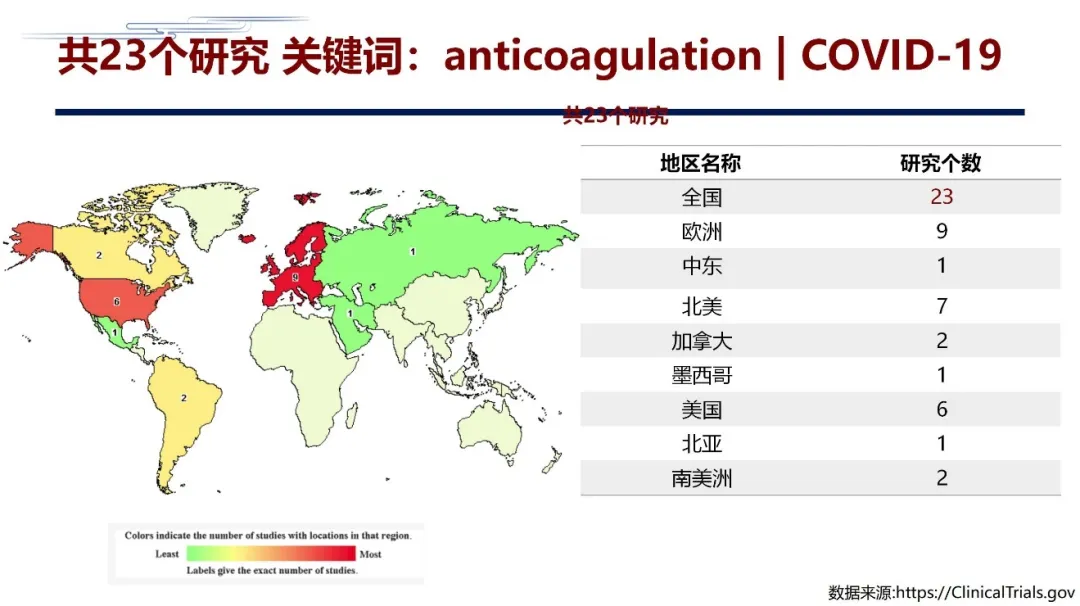
后来有很多研究陆续发表,COVID-19相关的研究非常多,其中关于抗凝的研究最近我们做了一些检索,关于抗凝领域至少有20多项,其中欧洲、中东、北美、加拿大、墨西哥、美国、北亚和南美洲做了大量研究。这些研究当中最重要的研究之一就是COVID-19中的DVT——来自中国的证据。
Deep Vein Thrombosis in Hospitalized Patients with Coronavirus Disease 2019 (COVID-19) in Wuhan, China: Prevalence, Risk Factors, and Outcome.中国武汉市COVID-19住院患者的深静脉血栓形成:患病率,危险因素和结局。
这项研究是上个月刚刚发表,研究中纳入了住院的ICU病人143例,其中下肢DVT存在有66例,将近50%的病人出现DVT,其中近端DVT是23例,占34.8%,远端DVT是43例,占65%左右。
另一个重要结论就是合并DVT的病人预后不良,伴DVT的患者死亡比例增加。作者发现:伴有DVT患者死亡23例(34.8%)vs 无DVT患者死亡9例(11.7%)(P=0.001),这个结果意味着,在死亡的23例病人当中,我们很难决策其中是不是有一部分人是因为血栓事件死亡的,即使不是直接死因,血栓也应该是其中一个很重要的问题。
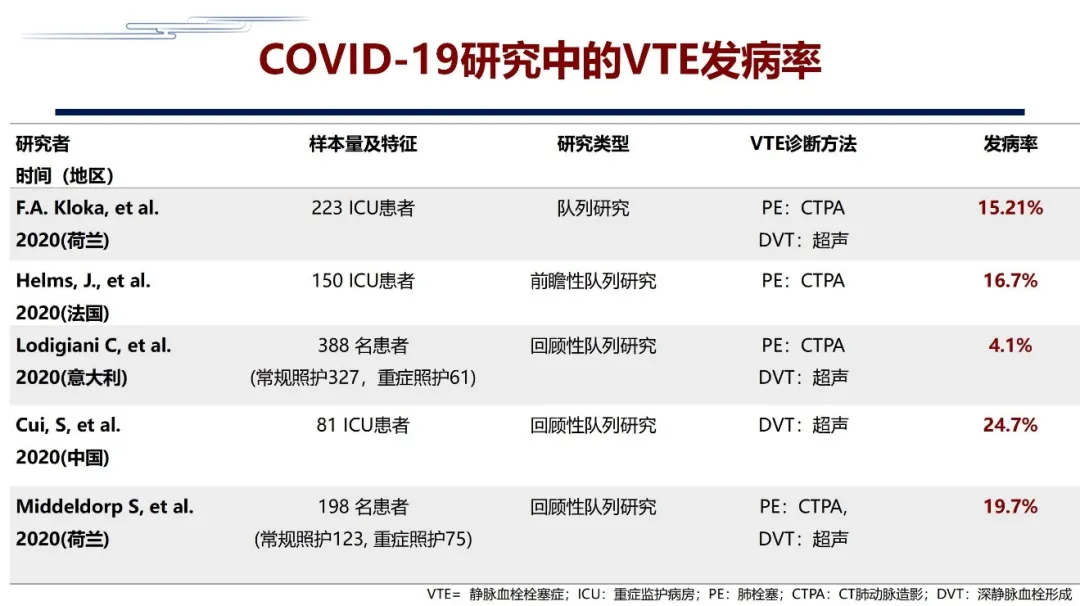
除了中国的这项研究之后,最近荷兰、法国、意大利等很多国家都有相应的研究结果发表,大家会看到,无论是前瞻性研究还是回顾性研究,无论是用超声或者用CTPA进行筛查,COVID-19合并 DVT和PE的发生率基本上在20%左右。发生率最低的是意大利的一项研究,388例病人中包含了一些轻症病人,只有4%,但包含重症病人的研究,DVT和PE的发生率基本上在15-25%之间。从这个角度看,VTE的发生率非常高。
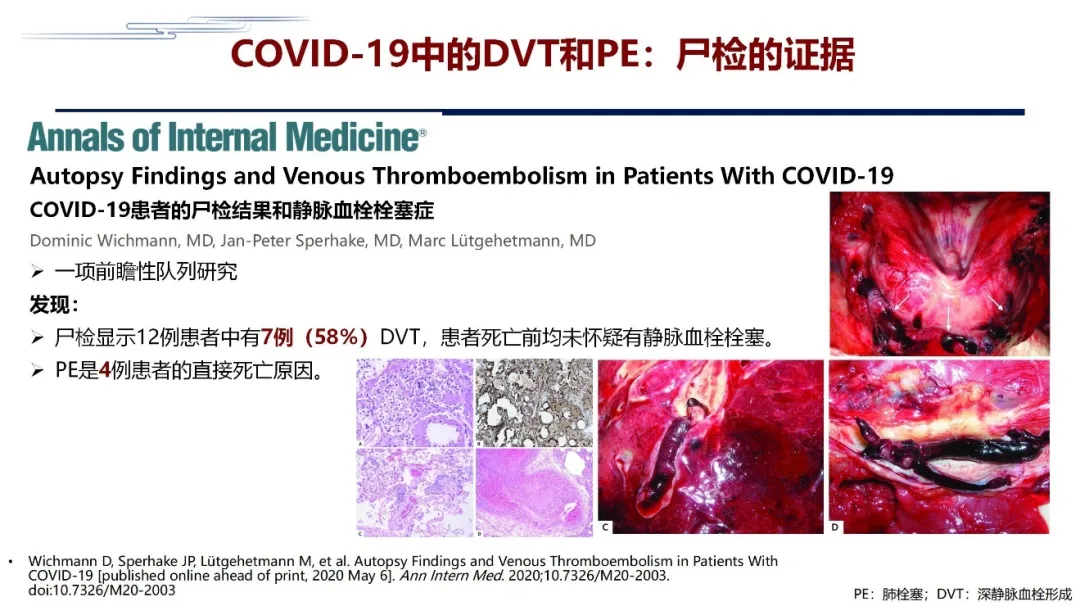
除了临床证据之外,还有尸检证据。以上这些尸检证据于今年5月份发表在美国内科学年鉴,德国的一项研究,对12例病人进行了尸检,发现这12例病人当中有7例(接近60%)病人有DVT,而且7例病人没有一例在生前怀疑血栓,这个数字是非常显著的。还有一个非常重要的问题,其中有4例合并肺栓塞,这4肺栓塞都是导致死亡的直接原因,而且这4例病人在生前都没有诊断过肺栓塞。
这就意味着,很多病人在病情好转之后突然出现的死亡,或者是在病情的发展过程中,病人突然出现低血压休克和猝死,如果没有别的原因解释,是不是肺栓塞引起的?值得大家思考。大家仔细看看,这几个尸检的病人,无论是在主肺动脉和下肢的深静脉,主要的近端静脉有明显的血栓形成,这意味着血栓真的是需要我们关注,尤其是在COVID-19的流行期间。
约20%COVID-19患者出现严重凝血异常,几乎所有COVID-19重症感染患者均出现严重凝血障碍

COVID-19患者当中,有20%病人出现严重的凝血障碍,几乎所有的重症病人都有严重的凝血障碍。其中包含蛋白C水平的下降,抗凝血酶-3水平的降低和D-二聚体水平升高。这几个指标都对我们的临床诊疗都有关键的指导作用。D-二聚体水平的升高在死亡的病例当中是非常常见,而且DVT一旦发生之后,致死性肺栓塞发生的可能性是非常大的。
所以,从指南到研究,更多地证实了无论是DVT还是PE,都是一个非常常见的临床情况。我们必须思考如何将指南的一些观点和临床研究的一些发现用于指导临床实践。有几个观点需要再次给大家强调一下:
一、COVID-19患者VTE风险和出血风险评估
对于COVID-19患者,发生VTE的风险较高,出血风险也较高。因此需要对病人进行分层,所有COVID-19重症患者都有血栓的风险,对这类病人尤其强调对出血风险的评估。
对于轻型和普通型的COVID-19患者,要根据临床情况进行评估,但必须强调,动态、反复的监测是非常重要的。内科患者:采用Padua或Improve风险评估模型;外科患者:采用Caprini风险评估模型。
对于隔离中的轻型和普通型的COVID-19门诊患者,内科患者进行风险评估,并基于临床资料和病史仔细分析,应进行动态和反复的VTE风险和/或出血风险评估。基础疾病、实验室监测、伴随药物治疗、根据有无侵入性操作调整血栓预防策略。
二、轻型/普通型COVID-19患者VTE的预防策略
对于轻型和普通型的病人,一般情况下我们要考虑,只要这个病人住院就应该进行预防,应该把低分子量肝素作为一个首选的预防措施。如果出院的时候病人的风险仍然存在,比如:急性内科疾病并存在中高度VTE风险(Padua或Improve)无禁忌证时,建议将LMWH作为一线药物预防治疗;需进行手术或有外伤并存在中高度VTE风险(Caprini),无禁忌证时,建议将LMWH作为一线治疗;出院时持续存在VTE风险,与DOAC相比,应考虑LMWH作为门诊长期的VTE预防措施。
三、重症COVID-19患者VTE的预防策略
对于重型病人我们一定要考虑,如果有出血高危或有活动性出血,建议使用IPC或GCS等机械预防措施;机械预防应该在ICU的整个住院期间或直到出血危险因素去除;如果要使用IPC,应对医务人员进行正确使用的培训;
如果有低出血风险,建议使用低分子量肝素作为一线药物进行预防;如果有严重肾功能不全(肌酐清除率<30 ml / min),建议使用普通肝素(UFH);如果有血小板减少症(可疑HIT),建议使用非肝素类抗凝药物,如阿加曲班或比伐卢定等。
以上这些观点都有确切的证据可支撑。
深静脉血栓形成和肺栓塞的发生猝不及防,应从几方面对COVID-19患者中可疑DVT或PE进行早期识别
我们应对COVID-19患者中可疑DVT或PE进行早期识别,以避免深静脉血栓形成和肺栓塞的发生。如果我们在对患者救治过程中,如果发现病人单侧或双侧下等肢不对称疼痛、肿胀或不适,中心静脉置管患者的置管侧四肢局部肿胀或浅表静脉充盈,一定要引起高度重视。早期我们会诊时就遇到过一个病人,在治疗的过程中突然发现一侧胳膊肿了,是一个中心静脉置管患者,一做超声,发现一侧上肢和颈静脉有明确的血栓形成,所以在局部置管部位的肿胀或浅静脉充盈是DVT的非常重要的表现。对于肺栓塞也是同样的问题,如果这个病人在病情发展的过程中出现一些不能用原发病解释的胸痛、咯血、呼吸困难、低氧血症等,应该考虑到肺栓塞的可能。
对COVID-19患者中可疑DVT或PE的监测与诊断该如何进行呢?
对COVID-19患者一定要进行定期监测,如果有相关的VTE症状,应警惕VTE或PE的发生。有D-二聚体骤增,就要严格评估倒是是炎性风暴还是急性VTE。如果DVT或PE可疑,一定要进行床旁仔细的临床检查,怀疑DVT就做静脉超声、超声心动图,怀疑PE就做CTPA。
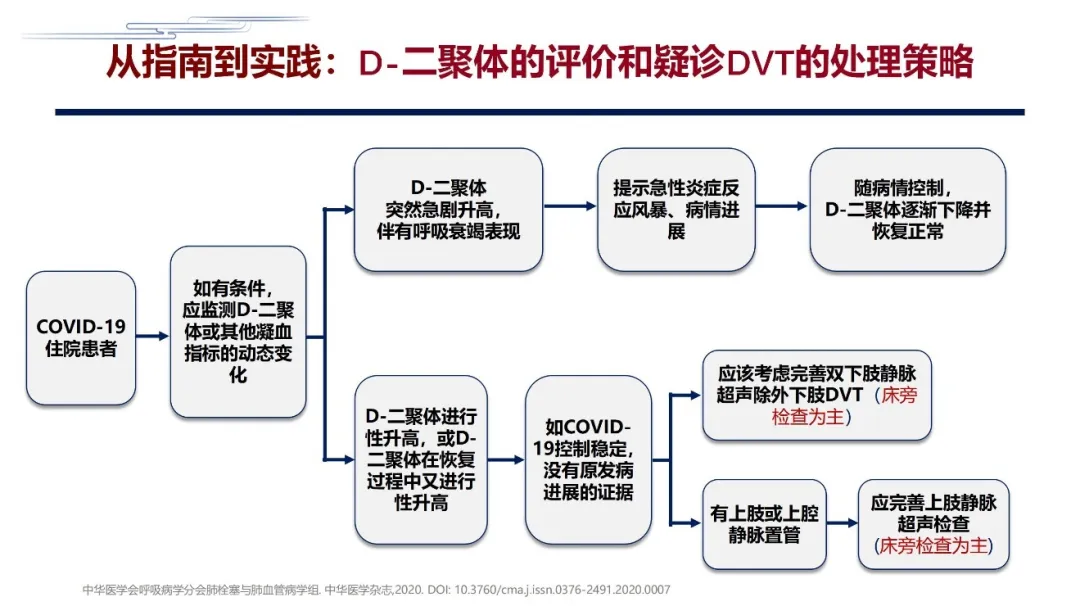
这里就牵扯到诊治流程,但诊治流程要尽量简单,不要太复杂,一复杂临床大夫就不容易操作。这里面,对于D-二聚体的动态监测是非常重要的,如果D-二聚体升高同时伴有呼吸衰竭,有可能是病人急性炎症反应的进展,但也有可能是血栓形成的问题。如果原发病控制了,没有原发病进展证据的时候,D-二聚体又升高,就要考虑是不是血栓已经形成了,这是一个非常重要的要点。
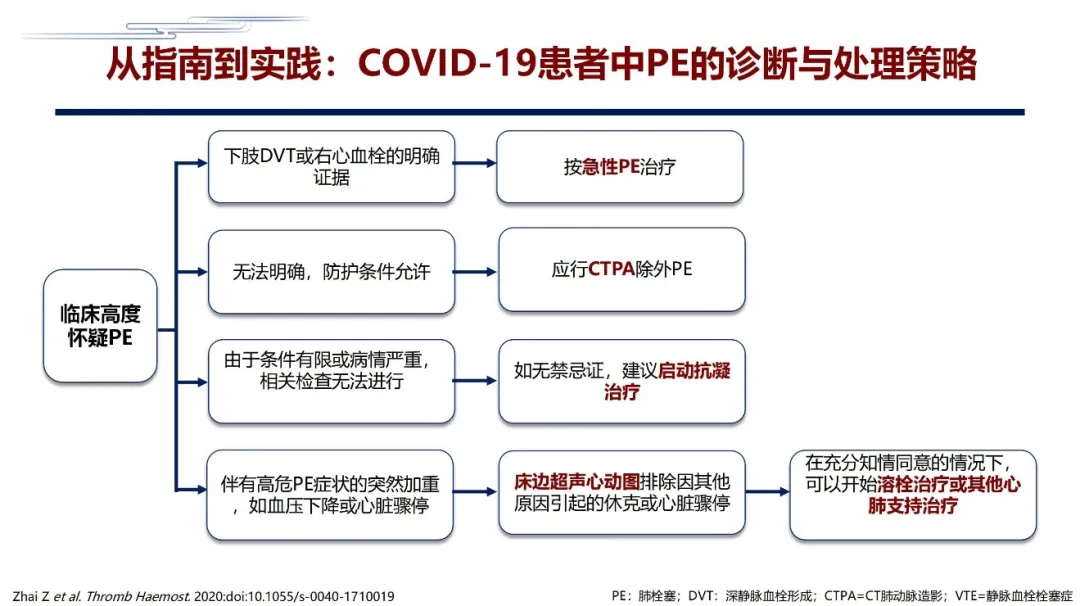
肺栓塞怎样处理呢?这也是一个流程的问题。临床高度怀疑肺栓塞的COVID-19患者,如果有明确的下肢血栓或者是右心血栓证据,没必要去再查肺栓塞,就可以按照肺栓塞治疗;如果没法明确,在防护条件允许的话,可以做CTPA;如果条件有限或病情很重,相关检查不能做,如果没有禁忌症,可以启动抗凝治疗;如果病人在救治的过程中血压突然下降,或者突然出现心跳呼吸骤停,没有任何其他原因可解释,如果床旁心脏彩超,超声心动图发现右室明显扩大,我们认为可以推荐病人用溶栓治疗,或者是其他心肺支持治疗。这是一般的原则方案。
低分子量肝素为什么作为一线的抗凝治疗呢?因为在疾病流行期间,对普通肝素进行监测非常不方便,而利伐沙班或其他的口服抗凝药物可能会和抗病毒药物之间或其他的一些生命支持的药物之间有一个相互作用,所以我们还是首选低分子量肝素。因此,对可疑VTE,需行VTE确诊检查,因条件有限,无法进行VTE确诊的,在无禁忌证的情况下,建议使用LMWH作为一线抗凝治疗。
而对于高危肺栓塞的处理策略,也就是重症COVID-19患者中有高危肺栓塞的症状,如低血压;血流动力学恶化或心脏骤停的,结合床边超声心动图的表现,建议采用抢救性溶栓治疗。抢救性溶栓治疗其实最初我们也有一个专家共识和意见,而后来越来越多的证据也说明了这一点是非常重要的。
抢救性溶栓治疗的适应证:COVID-19诱发的急性呼吸窘迫综合征(ARDS)患者,俯卧位通气和最大限度的机械通气支持后,PO2/FiO2<60,PCO2>60(尤其是无条件行ECMO时)。
使用方法:2小时内注射25mg的rt-PA,然后在随后的22小时内输注25mg的rt-PA,剂量不超过0.9mg/kg,之后,维持一段时间的肝素输注(参照心梗及卒中)前面是美国做的一项研究,发现治疗后的病人确实得到了改善。
目前有两项临床研究(NCT04357730 及NCT04356833)在探讨这个问题。
这种抢救性溶栓治疗对于新冠病毒感染所诱发的ARDS的有效性有待证实。这也是一个非常值得我们思考和探讨的问题。
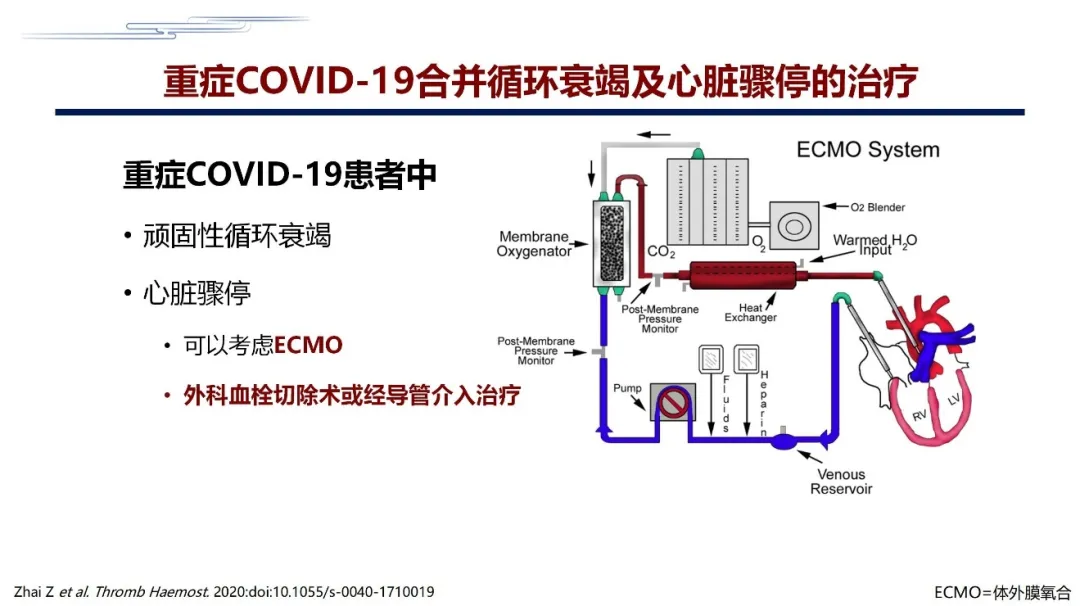
在重症的COVID-2019感染合并循环衰竭和心跳呼吸骤停的时候,如果病人有顽固性的循环衰竭,甚至出现心跳骤停,可以考虑刚才讲的溶栓,甚至用ECMO,以及外科血栓切除或经导管介入治疗。前提是一定要把防护做好。
但尽管如此,仍然还有很多问题需要我们回答,比如:COVID-19相关性凝血障碍的病因,VTE的最佳评估方法,COVID-19患者中应用UFH及DOACs,溶栓治疗的安全性及有效性问题(具体剂量、给药途径、起始治疗时机、治疗持续时间、预后、出血等并发症发生率)等。这些都是需要进一步探讨的问题。
除此之外还有一个非常重要的悬而未决的问题:D-dimer与预后。
D-二聚体在临床指导抗凝过程非常关键,我们要重视它但又不能单纯靠它,要把它和其他临床检验指标进行综合评估和评价

D-二聚体是一个非常不具有特异性的指标,但它又非常有临床应用价值,在这种情况下我们怎样利用和应用D-二聚体是值得我们大家思考的一个问题。
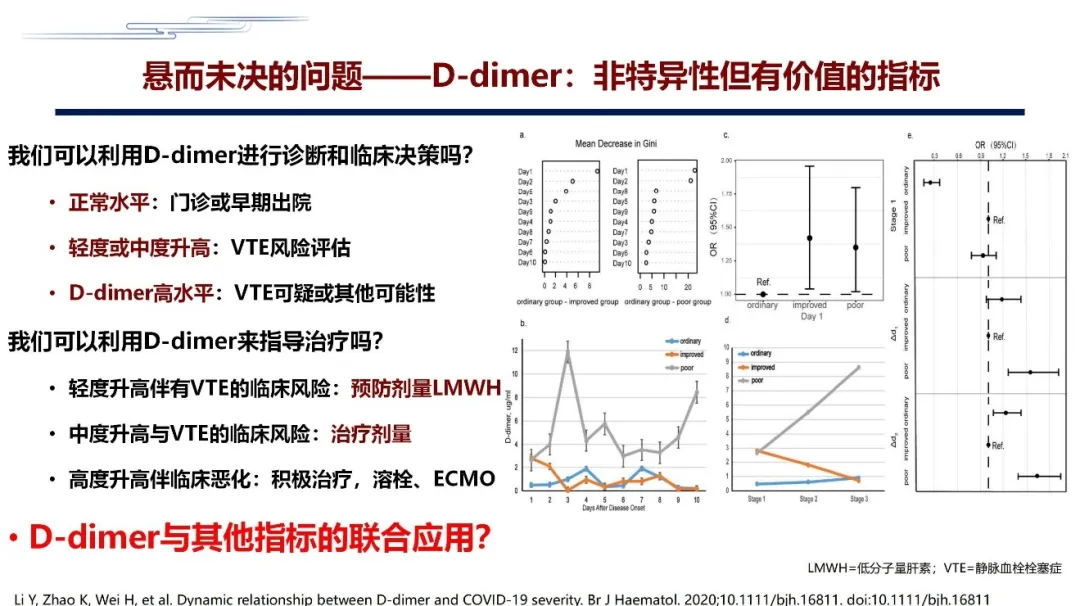
以上是我们在撰写指南的时候,或者在给大家进行交流和沟通、推广指南时的几个观点,给大家分享一下。但是不是只看D-二聚体就够了呢?也不是。我们要结合D-二聚体,同时也要结合其他的凝血指标,比如说:在监测D-二聚体的过程中,看病人的PT和APTT,如果PT和APTT缩短,意味着病人是高凝,这时抗凝是可以的;如果PT和APTT是延长的,就得小心,病人是不是进入高出血风险,这时不应该抗凝,而是应该补充纤维蛋白原和新鲜血浆;如果病人D-二聚体升高合并血小板降低,就不能用一般的低分子量肝素,要考虑要不要用阿加曲班或其他的非肝素类抗凝药物;如果这个病人合并抗凝血酶-Ⅲ水平下降的时候,用低分子量肝素和普通肝素都是不可以的,这种情况要考虑比如说用阿加曲班或比伐卢定,甚至要不要用利伐沙班的问题;如果说这个病人D-二聚体升高,同时伴有PC、AT水平下降或PAI-1水平升高的时候,病人的凝血功能已经出现异常了,这时要不要考虑溶栓或更为积极的治疗。
所以,我们在给每个病人进行治疗选择的时候,要重视D-二聚体,但又不能单纯靠D-二聚体,这一点一定要注意。一定要把D-二聚体和其他临床检验指标进行综合评估和评价,D-二聚体在临床指导抗凝过程是非常关键的。

为什么我们要强调D-二聚体?前一段时间有很多的研究已经提示,D-二聚体能够提示病人的预后。这项研究,要非常感谢江汉大学的李承红教授给我们提供了非常重要的数据。在这749个病人当中,D-二聚体升高的病人占37%,这说明在所有住院的病人中,近40%的病人D-二聚体升高的,其病死率在30%左右,而D-二聚体正常的病人病死率只有7%。因此,D-二聚体的升高能够预测病人的病死率,从这一点上来讲,用D-二聚体评价预后、指导病人抗凝治疗有其临床意义。
第二个非常重要的发现是最近这两天他们刚刚做出来的一个发现。当把这些病人做了一个完整的多因素分析,对于一些治疗因素做了一些评估后发现很有趣的现象,在使用激素和免疫球蛋白的病人中,使用激素的病人死亡率明显增加,而用低分子量肝素的病人死亡率是下降的。使用低分子量肝素对于将近749个病人有显著的保护作用。
对于COVID-19相关的VTE还有很长的路要走。比如说:COVID-19合并凝血功能异常的病因学与发病机制?COVID-19合并VTE的实际发生率及可能的高危因素?COVID-19合并VTE的预防策略(包括人群、方案、剂量、疗程等)?特殊防护条件下COVID-19合并VTE的诊治与处理流程?适宜的干预策略与方法(如抗凝、溶栓、ECOM、其他生命支持等),D-dimer和其他生物标记物的合理应用等。所有的这些问题的解决都需要我们做大量的工作,有指南的指导,有研究的验证。只有经过验证的指南和研究才能更多地指导我们的临床实践。
网友提问
王一民: 血栓是COVID-2019整个治疗过程当中非常重要的一个环节。我们对比国内和国外的这些指南或是在那段时间我们整理的一些专家经验,应该说循证医学的证据或者解决的科学问题相对较少,未来肯定会有更多证据。有没有这方面的计划?重新整理或结合国外一些建议去更写指南,或者扩大化地为COVID-2019这类疾病与血栓相关的包括出血防治出台的一些专家建议?
翟振国: 指南或者专家共识的制定,是基于我们前期的临床经验,以及对于其他疾病的防治过程中的实践经验,比如在做医院内VTE防治工作过程中,发现有很多的住院患者会有血栓的风险,尤其是很多感染的病人会有血栓的风险。所以我们在写指南的时候更多是参考了以前的一些感染性疾病的证据。我们在撰写COVID-19合并VTE指南的时候,没有新冠的证据,但是有SARS的证据,有MERS的证据等等,所以我们在检索文献中检索了很多这方面文件,这是我们最初版指南意见证据的来源。
未来我们的指南肯定是需要更新的,原来以为这个病可能是一个阶段的疫情,会像SARS一样过去,但现在发现并不是,疾病仍然在进展,仍然有大量的流行。所以我们在后续过程中,有更多的证据已经出来了,比如说我刚才讲到的很多研究,现在有些回顾性研究或者一部分的前瞻性研究,这些都可能会为我们下一步的指南提供证据。
除此之外还会看到有很多研究正在做,比如刚才提到对于新冠病毒感染的病人在预防的时候用低分子量肝素到底是一个预防剂量还是一个治疗剂量的?还是介于预防和治疗的中间剂量?还比如说对于重症COVID-19患者合并ARDS的时候要不要溶栓治疗?也有研究在做。这些研究结果将来可能能够为我们更新指南提供很好的思路,所以未来会有更多新的证据出来。
关于出血的问题也是非常值得关注的一个点。COVID-19病人既有血栓的并发症,也会有很多出血的并发症。部分患者在血栓预防或治疗的同时,又出现脑出血,消化道出血或其他部位出血,会影响到患者的预后,这就意味着我们在进行抗凝药物选择或进行血栓预防的时候,一定要对病人的出血风险进行一个很恰当的评估。
对D-二聚体进行评价的时候,一定要看一下其他的相关指标,比如说PT,APTT,比如说纤维蛋白原,还有血小板,甚至抗凝血酶Ⅲ,甚至病人的TPA和PAI-1的水平。这些其他的指标都间接反映了病人的凝血功能和抗凝功能,所以我们对病人进行抗凝药物的选择时,一定要结合这些指标综合地进行判断。还有一个问题,出血的风险还要看病人的高血压有没有控制,有没有潜在的消化道出血和溃疡,前期有没有其他的出血性病变,这些因素对病人进行抗凝药物选择和抗凝药物剂量确定的时候都要考虑到,所以真的是一个很复杂的问题,很难说用一个字或一个词来体现。
王一民: 虽然大家愿意去阅读指南,但希望能够从指南当中阅读到我们整体的全面性的策略,到个体病人的时候,还要遵循更复杂和细致的监测数据,才能给病人制定更合理的抗凝治疗方案。刚才提到D-二聚体的问题,同道们关注两个点,第一个是D-二聚体您刚才提到我们可能要监测相对频繁一些,从病人初始发病到病人有病情变化时,都要检测D-二聚体,甚至于到病人转归的时候,也可以评价它的下降来间接反映治疗效果。如何把握D-二聚体监测的频率?第二个是D-二聚体所谓的分级情况,我们说轻度升高、中度升高或严重升高,数值上能不能有把握?
翟振国: D-二聚体怎么监测没有一个固定的点,但我觉得可以对病人进行分层。病人大体上分为三层,第一层就是很重的病人。危重病人到ICU的时候我们定期血常规的变化或凝血的变化,所以对于危重病人我建议每天监测。第二层病人是不那么危重,收到普通病房的病人,这些病人我建议隔天测一次,这样的话会看到病人D-二聚体的变化,适当看到病人会不会有病情的进展。第三层是很一般的病人,比如说病人很轻,也没有任何病情的变化和进展,或者病人只是说再去观察一下,这种病人测两次就行,比如说住院的时候查一次,或者临近出院的时候查一次。我强调一下,D-二聚体的动态变化是非常重要的,对于重症病人,如果说D-二聚体突然升高,就是突然急剧变化的时候,有两种可能,一是病情在变化了,比如说感染加重了,或者是基础的生命状态的加重,意味着治疗强度一定要加强。另外一种情况下,D-二聚体急剧升高就意味着有可能血栓形成已经发生了,临床大夫要非常敏感地看待。
D-二聚体对于重症病人的变化,尤其是对于重症病人D-二聚体出现显著变化的时候,如果说病人没有消化道出血,没有ARDS,没有任何其他导致D-二聚体升高的因素,我们应该考虑到血栓栓塞的问题,对重症病人每天测,这是能够做得到的。对于这种住院期间的内科患者和外科患者,隔天测一次,基本上一般住院时间也就7-10天,隔天测一次也就测2-3次,也是能够做到的。但在这个时候也非常重要,比如说病人住院时,D-二聚体是正常的,如果在第二次第三次测的时候D-二聚体升高了,小心一点,也就可能会意味着血栓的存在。所以,D-二聚体可以判断一个病人重不重,是一个非常重要的指标,可以判断这个病是不是需要收住院的指标,也可以判断这个病是不是需要出院的指标。
如果是出院的时候,查病人的D-二聚体明显升高的话,不建议让病人轻易出院,这不单纯是适合于COVID-2019的病人,也适合于目前一些其他住院患者。病人住院的时候D-二聚体是正常的,出院的时候D-二聚体升高肯定有潜在原因,这一点非常重要。因此,D-二聚体对于病情严重程度的判断和对于危险分层非常重要。
关于数值,D-dimer到底多少数值是个关键指标?我一直也在思考,也在和前线的专家进行交流。基本的思路,但没有确切的定量标准。以下建议供参考:如果D-dimer≤1000μg/L这个病人相对是比较安全的,但是应该基于血栓风险评估的结果尽早启动预防;如果D-dimer>1000μg/L,应该评估是否已经发生了VTE或其他血栓事件,建议用治疗量的低分子量肝素,或者比预防量要高的低分子量肝素。
如果D-dimer超高时,第一是考虑有没有可能合并了很重的血栓栓塞?说明用常规抗凝是不行的,要不要考虑溶栓的问题,或者是ECMO积极救治,还有一种可能是病人的基础疾病加重出现了炎症风暴,所谓的抗凝甚至初始的溶栓都不一定能取得很好效果,要有更高级的生命支持手段。
王一民: 我之前问过很多其他亚专业的专家也有类似的情况,就是我们在关注新冠的时候,更多关注的是现象和我们发现的问题,但在我们国内的专家指南也好,专家共识包括撰写的临床文章,更多在这方面是比较多的,而我们的临床干预性的措施,包括前瞻性的一些研究,相对开展得比较少。也许我们做新冠的前瞻性研究在国内有困难,但我们仍然有很多危重症的感染问题,包括重症肺炎的问题,在这些病人当中您现在有没有想法去开展一些前瞻性的能有干预策略的这些研究,去解决这些病人血栓的挑战问题?
翟振国: 这个问题其实是应该考虑的。前段时间我们也一直在讨论,要不要做一个关于COVID-2019患者到底抗凝不抗凝,或者是用什么的方式抗凝的一个RCT研究,但是现在随着病人越来越少可能开展起来就会非常困难。但作为一个感染性疾病,我觉得其他的感染性疾病我们就可以考虑要不要做,比如说像甲流、乙流,或者其他的病毒感染性疾病,我觉得是有必要去做的,当然做的时候需要就感染领域专家和血栓领域专家一块来坐下来讨论一个相对具体的方案。
到目前为止,其实我们所有的药物临床研究几乎没有一个特别成型的能够改变COVID-2019治疗的,抗病毒治疗将来会怎样改变我们新冠病人的治疗?我不知道,但是有些支持治疗我觉得是可以考虑的,比如说抗凝治疗。因为抗凝治疗我们今天其实没有讲得太深太细,抗凝本身除了一个抗凝作用之外,它还有一个抗炎的作用。这种抗炎的作用在一定程度上,如果说选择一个合适的药物、剂量和疗程的话,能不能改变病人的炎症反应状态,能不能改变病人的凝血状态?都是值得思考的问题。从目前的趋势而言,我们看到其实有一项研究,美国刚刚调研了将近2000多例病人,其中大部分病人都是用的抗凝治疗,发现抗凝治疗这一组的人群的病死率是显著低于不抗凝治疗组的,这是一个真实世界研究。当然现在他们以更多的RCT来回答这个问题,在没有一个有效治疗措施和治疗手段的情况下,选择一个副作用没那么大,而且抗凝关键可以把控出血风险,可以把控它的剂量,我想应该将来会有前景,这是一个研究的思路。
第二个研究思路是关于比如说院外病人抗菌到底多长时间,院内可以用低分子量肝素,那么出院之后是不是可以考虑用利伐沙班?这又牵扯另一个研究思路,一组病人在进行对照选择的时候,既要考虑到传统药物的有效性问题,也要考虑到病人的方便性,比如说院内用低分子量肝素,院外用利伐沙班,能不能减轻病人的这种负担或者保证病人的方便性?也是需要思考的问题。所以,在抗凝领域还是有很多的研究是可以做的。
我们也在想,我们出这个指南是不是就是阶段性的?不敢保证以后会不会有新的感染性疾病或者新的传染性疾病出来,指南与指南之间、和专家的意见之间,是有很多共性的。新的研究设计思路可以用到更多的、其他的疾病当中去,比如说抗凝治疗是否对COVID-19有效,需要用更多的研究来验证。
专家介绍

翟振国
医学博士,主任医师, 教授, 博士生导师,中日医院呼吸中心、肺栓塞与肺血管病学组学术带头人,中国医师协会呼吸医师分会肺栓塞与肺血管病工作委员会主任委员,中华医学会呼吸病学分会肺栓塞与肺血管病学组副组长,国际肺血管病研究院(PVRI)委员兼秘书,美国胸科医师学会(ACCP)资深委员,中国呼吸医学教育学院学术委员会常务委员、肺血管疾病分委会主任,海峡两岸医药卫生交流协会呼吸病学专业委员会常务委员,Clinical Respiratory Journal副主编,中华老年心脑血管病杂志编委,第十四届中国优秀呼吸医师,入选卫生部有突出贡献的中青年专家。擅长呼吸系统常见、疑难与危重症、肺血管病的诊断与治疗。尤其对肺栓塞、慢性血栓栓塞性肺动脉高压、其他肺动脉高压有系统研究。

甄凯元
硕士研究生,中日友好临床医学研究所,全国肺栓塞和深静脉血栓形成防治能力建设项目办公室。


