
此次主要讲述三个方面的内容。第一,呼吸道感染对学龄前儿童喘息的影响;第二,学龄前儿童喘息高发,负担重,管理亟需优化;第三,学龄前儿童喘息的优化管理。
一、“呼吸道感染”对学龄前儿童喘息的影响明显
2023年秋冬季以来,多种呼吸道病原体感染在我国高水平流行。例如前期,肺炎支原体感染在全国各地儿童尤其是大龄儿童中感染率非常高,病情非常严重,出现了重症支原体肺炎、难治性支原体肺炎等。后期,除支原体感染外,流感病毒、腺病毒和呼吸道合胞病毒等病毒叠加导致秋冬季呼吸道疾病高发。这些疾病对儿童身体健康确实有很大影响,许多医院门急诊出现了就诊高峰,住院床位爆满。[1-5]
我们目前最关注的还是“病毒”感染,支原体感染在每3~7年有一个高峰,在2019年有过高峰、2023年秋季有过高峰,目前已经趋于平稳状态,然而呼吸道“病毒”的感染仍然会持续,尤其是在春节期间,国家卫健委预计,春节期间人群的大规模流动、探亲访友、聚餐聚会活动增多,将加大新冠、流感、支原体等各种呼吸道疾病的感染风险,预计将继续呈现多种呼吸道病原体交替或共同流行态势。从目前情况分析,这种感染仍然存在,但没有明显爆发。[6,7]
在众多感染病原中,我们高度关注的是呼吸道病毒,因为它常年都在感染,只是不同季节、不同病毒引起的高发程度不同。在婴幼儿期最常见的是呼吸道合胞病毒的感染,对于超过6岁的儿童,支原体等感染情况增多,目前也有支原体与病毒的混合感染。
我们为何关注呼吸道病毒感染?这与“喘息”密切相关。呼吸道病毒感染是幼儿喘息和儿童哮喘的常见诱因,项前瞻性研究随访了259例0~6岁的幼儿和儿童,检测到了454次喘息性疾病发作。在患儿喘息性疾病发作时采集鼻咽冲洗标本,检测呼吸道病毒感染情况,分析出生后3年内病毒感染导致的喘息性疾病与6岁时被诊断为哮喘的关系。结果显示,喘息性疾病发作的幼儿中91%存在各种呼吸道病毒感染,3岁前的鼻病毒(RV)和呼吸道合胞病毒(RSV)感染可显著提高6岁时的哮喘概率。[8]
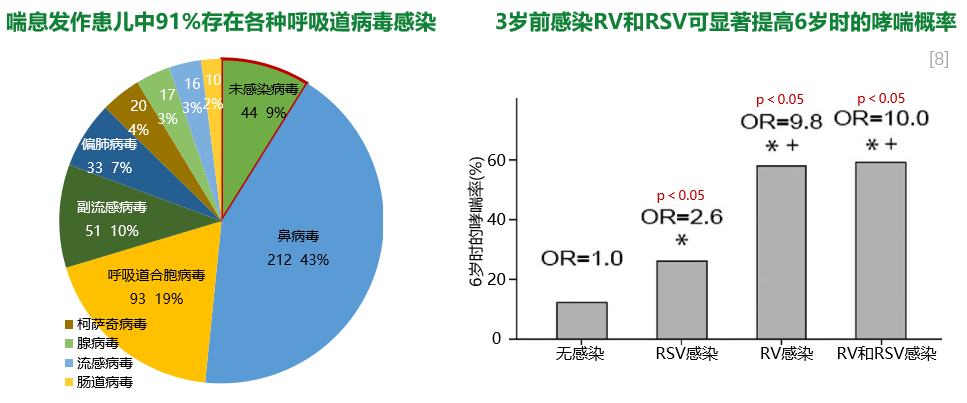
如果我们在早期能够很好地预防病毒感染,就能够减少远期发生反复喘息甚至哮喘的可能性。
中疾控的一项长期研究纳入了中国106个城市的277家哨点医院,历时11年,检测了引起231107名急性呼吸道感染患者感染的17种病原体(8种病毒+9种细菌),并统计分析了急性呼吸道感染的流行病学,发现<5岁学龄前儿童中,呼吸道合胞病毒和鼻病毒是最常见的病毒,肺炎链球菌、流感嗜血杆菌和肺炎支原体是最常见的细菌病原体。[9]

RSV
与健康儿童相比,感染RSV的儿童更容易发生喘息。RSV主要容易感染2岁以下的儿童,尤其是6个月以下的儿童,一旦感染,可能会出现毛细支气管炎。一项系统评价和meta分析纳入了2010年1月1日至2022年6月2日期间发表的47项研究,按年龄组和人类发育指数(HDI)水平调查RSV感染的常见表现,并评估RSV感染与喘息和复发性喘息疾病之间的关系,发现感染RSV的婴儿比未感染者更易出现喘息(OR=3.12),且康复后患喘息疾病的风险较高(RR=2.60)。[10]
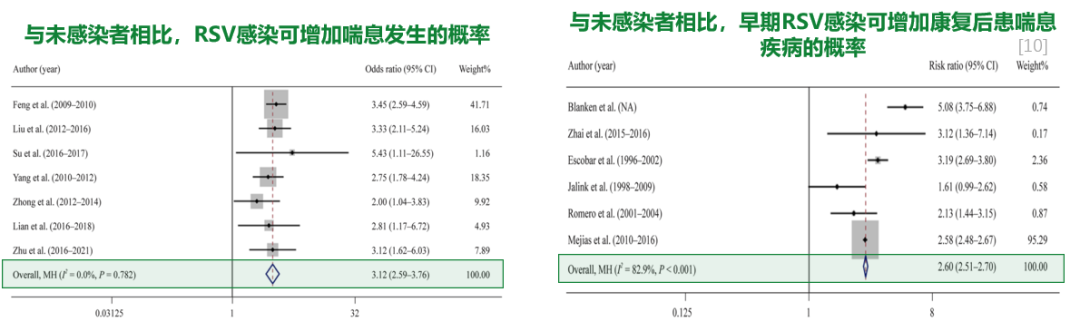
目前我们需要高度关注RSV感染后引起喘息的这部分儿童,并非所有RSV感染后都会引起喘息,引起喘息可能和一些高危因素相关,例如“RSV感染后病情轻重”,感染越重,将来发生喘息的可能性越高,另外,孩子是过敏体质、有哮喘家族史的话,一旦感染,将来发生哮喘的风险就非常高。
鼻病毒
目前除了RSV之外,鼻病毒感染也需要关注,儿童急性喘息和随后的喘息风险升高均与鼻病毒感染有关。一项研究纳入120例6~42月龄的急性喘息住院患儿,检测其血清鼻病毒(RV)特异性IgG水平,以判断RV急性感染,并对急性感染者测序鉴定RV菌株。发现因急性喘息而住院的患儿中87%患有不同类型的鼻病毒感染,其中又以A型鼻病毒最为常见(下图左);另一项系统评价和meta分析纳入了1988年至2017年2月期间发表的15项研究,分析3岁以下儿童的鼻病毒相关性喘息疾病与随后的喘息/哮喘风险之间的关系,显示儿童若在3岁前患有鼻病毒相关的喘息,则随后患喘息疾病的风险更高(下图右)。[11,12]
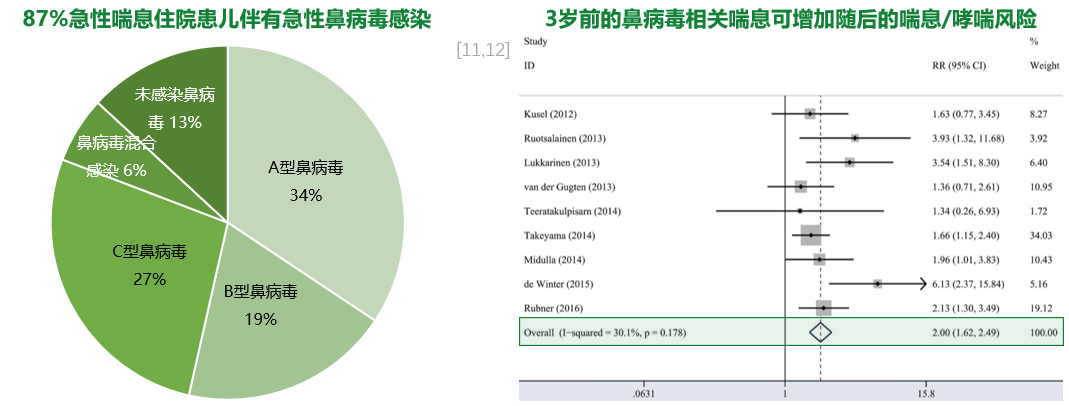
肺炎支原体
肺炎支原体急性感染的儿童更易罹患哮喘,一项系统评价和meta分析纳入了1993年至2018年期间的22项研究,涉及5064名儿童,检测肺炎支原体IgM、IgG和DNA,以评估肺炎支原体急慢性感染与哮喘之间的相关性,并评估哮喘儿童肺炎支原体的感染率。显示肺炎支原体急性感染的儿童哮喘率更高(OR=3.13),哮喘儿童肺炎支原体感染率亦更高(OR=4.43)。[13]

二、学龄前儿童喘息高发,负担重,管理亟需优化
无论是病毒感染或其他原因引起的,学龄前儿童喘息的发生率都非常高。一项研究纳入6183名3~6岁的上海儿童,通过国际儿童哮喘和过敏问卷(ISAAC)调查喘息/哮喘的发生率,结果显示,在所有儿童中,16%的儿童发生过喘息,5.3%的儿童被诊断为哮喘,8%的喘息患儿过去一年喘息发作超过4次。[14]
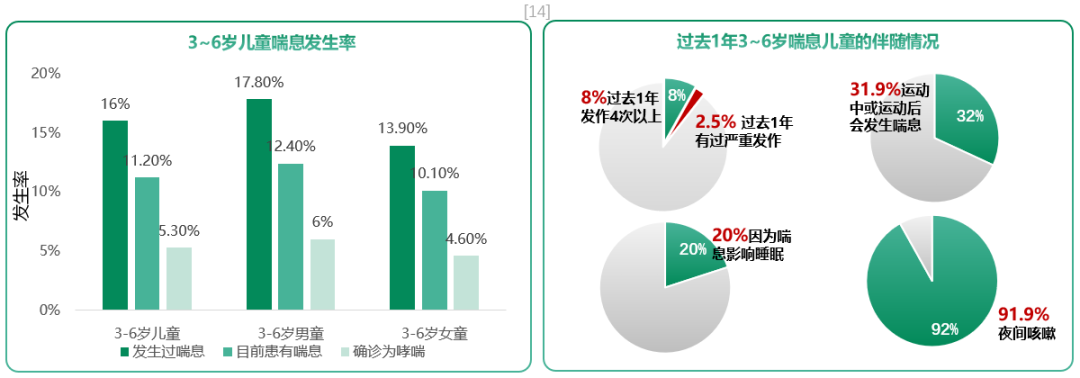
大部分“喘息”并非“哮喘”,我们需要高度关注反复喘息的孩子是由何种原因导致的,如果是哮喘,那么我们必须按照哮喘进行管理;如果不是哮喘,那么也不需要对喘息的孩子进行过度治疗,只按需治疗即可。如果预测到可能发生哮喘的孩子,需要及早规范治疗。
需要注意频繁喘息,根据临床经验来看,如果反复喘息超过三次,患儿使用糖皮质激素或者支气管扩张剂吸入有明显疗效的话,就需要考虑哮喘。当然哮喘的“诊断”还需要结合肺功能等其他检查。
患儿喘息时,无论是否为哮喘,都会影响患儿生活质量,研究显示46%及81%的喘息婴儿饮食、睡眠受到影响;也影响患儿父母工作与生活,研究显示39%的喘息婴儿父母行动自由受限,25%家庭生活受到干扰;此外,反复喘息发作增加医疗系统负担,研究显示喘息婴儿71%的急诊就诊及27%的住院治疗由反复喘息引起。[15-17]
因此如何减少喘息的发生,及早进行预防至关重要。学龄前喘息病因构成复杂,识别症状背后的疾病至关重要,应被视为共同具有喘息症状的不同疾病的总称 [18](见下图)。

医生在诊断哮喘时如果“没有底气”,家属在配合治疗上的依从性可能就会收到影响,这样会影响到远期治疗的效果。
在喘息患儿中,毛细支气管炎与哮喘最为常见,但诊断较为困难,毛细支气管炎的喘息由感染、细支气管壁增厚和支气管内分泌物导致的支气管阻塞引起,而哮喘的喘息由炎症、支气管痉挛导致的支气管狭窄引起,两者不易区分,有相当一部分哮喘患儿无法被识别。在1~2岁婴幼儿中,伴有病毒感染临床证据的首次喘息发作通常被诊断为毛细支气管炎,但这些患儿往往会反复发作喘息,随后又被认为是哮喘;肺功能检测在幼儿中应用的限制以及“婴幼儿没有哮喘”的古老观念导致哮喘诊断困难。[19,20]
在门诊上,如果遇到一岁的小孩感染后出现喘息,就诊时医生听到双肺有哮鸣音,影像也看到了明显炎症,可能就按照毛细支气管收入院,对于反复喘息的孩子,需要考虑到哮喘。但如果只是第一次出现喘息,且在毛细支气管炎高发的年龄,首先可能诊断为毛细支气管炎,而不是哮喘。这些孩子可能恰好可能是“哮喘的第一次发作”,如果没有当成哮喘进行诊断和治疗,日后可能会出现哮喘。对于年龄较大的孩子,例如三岁以上的孩子出现喘息,我们不太考虑毛细支气管炎。
有时患儿学龄前偶尔出现的喘息,我们称之为暂时性喘息,这些喘息的孩子不需要特殊治疗,会随着年龄的增长逐渐不再喘息,这类孩子并非哮喘,否则势必“反复出现喘息”。但我们在某一个时间点无法预测他们将来是否喘息,因此“如何预测”非常重要。
我们预测未来是否会喘息的最佳方法是随访。英国一项队列研究旨在确定经医生证实的学龄前喘息的患病率和模式、相关的医疗保健利用情况以及与进展为学龄期哮喘的相关因素,使用2007~2017年间具有代表性的英国初级和二级保健电子病历来识别患有喘息的学龄前儿童,69,261名儿童在至少发生过一次喘息事件,38,070名患儿从1~2岁随访至8岁,但仅15,085名儿童的初级保健记录可以链接到至二级保健记录和他们/她们母亲的初级保健记录,其中部分患儿随访了12年或至少随访至17岁。这项研究显示,超过1/3的学龄前喘息患儿在5~8岁时进展为哮喘;至12岁及17岁时,分别有43.2%和48.2%的学龄前喘息患儿在随访期间被诊断为哮喘。[17]
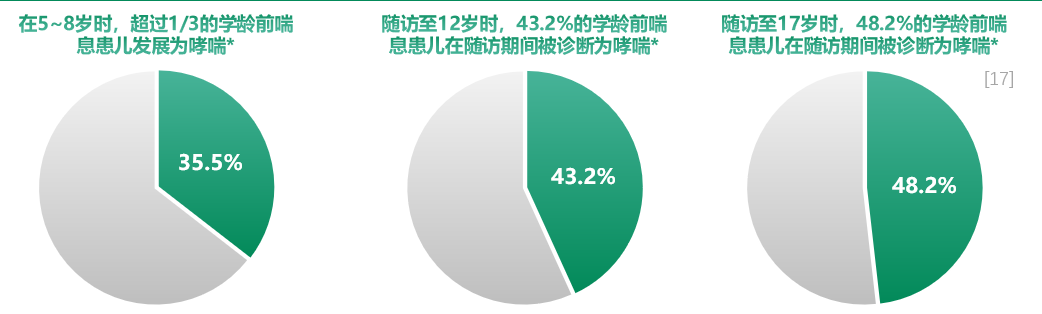
可见追踪时间越长,被诊断为哮喘患儿越多。但在某一个时间点上,我们很难判断患儿将来是否会患有哮喘,是否需要按照哮喘进行治疗?这些是临床中很难解决的问题。
儿童哮喘通常起始于3岁前,但对学龄前喘息患儿进行准确的哮喘诊断具有一定挑战性,任何严重程度的间歇性或发作性喘息都可能是呼吸道病毒诱发的喘息、季节性或过敏原诱导的哮喘发作或未识别的未受控制的哮喘。目前存在一些观点,以下为GINA建议的学龄前喘息患儿是否患有哮喘的识别方法[21-22]:
哮喘的概率较小:
-上呼吸道感染期间症状(咳嗽、喘息、呼吸沉重)持续<10天
-每年2~3次上呼吸道感染
-两次感染之间无症状
有哮喘可能:
-上呼吸道感染期间症状(咳嗽、喘息、呼吸沉重)持续>10天
-每年上呼吸道感染>3次,或严重的上呼吸道感染和/或夜间症状加重
-两次感染之间患儿可能会偶尔出现咳嗽、喘息或呼吸沉重
大概率有哮喘
-上呼吸道感染期间症状(咳嗽、喘息、呼吸沉重)持续>10天
-每年上呼吸道感染>3次,或严重的上呼吸道感染和/或夜间症状加重
-两次感染之间患儿在玩耍或大笑时出现咳嗽、喘息或呼吸沉重
-患儿存在过敏原致敏、特应性皮炎、食物过敏,或哮喘家族史
我们应该尽早将哮喘可能性较大的孩子纳入哮喘管理,如果哮喘的可能性很小,我们暂时只需要对症治疗。
三、学龄前儿童喘息的优化管理
学龄前喘息分类管理模式根据临床需求发生变迁,1995年、2008年、2022年三个时段,学者们对喘息有了不同的理解,供我们参考。[24-26]
1995年,Martinez提出最早的基于发生的时间轨迹,对6岁及以下儿童喘息进行分类:1)早发短暂型喘息(Transient early wheezing),3岁前出现症状,6岁时症状消失;2)迟发型喘息(Late-onset wheezing),3岁之后出现症状;3)持续型喘息(Persistent wheeze),症状持续到6岁以后。[24]
这三个分类在某一个时间点上也难以判断,虽然在临床中可以有这样的分类,但无法用于临床诊断,可以用于回顾性诊断和研究。
2008年,ERS Task Force提出了更实用的临床表型,并得到推广应用:1)周期性病毒诱发喘息(Episodic viral wheeze) 周期性发作,非发作期间日常无喘息症状;2)多因素触发型喘息(Multiple-trigger wheeze) 反复发作,非发作期间日常也有呼吸道症状。[25]
2022年,ERA指南进一步明确了基于EVW和MTW分类的学龄前(5岁以下)儿童喘息的临床管理措施。意大利一个多学科专家小组讨论了有关学龄前喘息管理的十二个关键问题,结合循证医学证据,对学龄前喘息管理进行了系统阐述。[26]
学龄前喘息的发生发展由先天因素和后天环境因素共同影响,临床治疗综合考虑,兼顾“前台后台”,争取更多获益。对于学龄前喘息的儿童,我们必须关注危险因素,并且仔细分析。
学龄前喘息的异质性和复杂性明显与遗传以及产前/围产期暴露于环境烟草烟雾,以及出生后环境因素如病毒、细菌、空气污染和过敏反应的相互作用有关,早产和宫内生长受限导致肺结构和肺功能异常也是导致学龄前喘息的重要因素,这些因素激活免疫反应和炎症级联反应,持续触发导致气道重塑和持续喘息。[27]
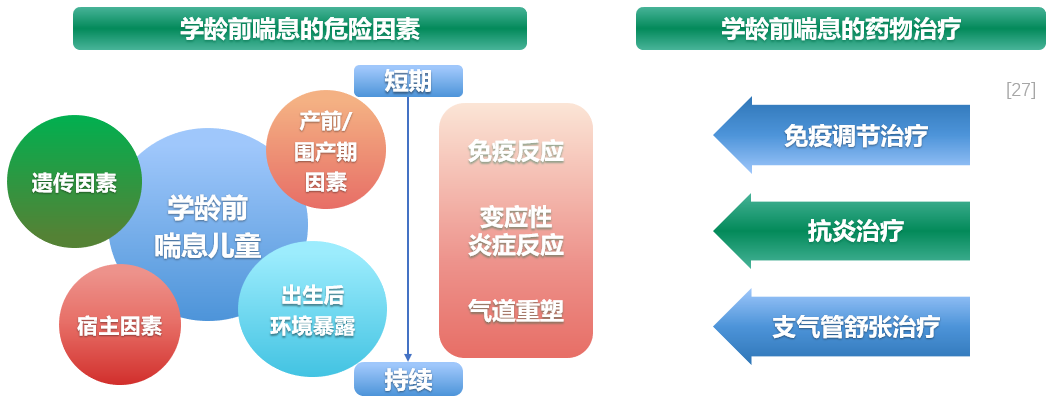
刚才讨论了呼吸道感染,无论是病毒、支原体还是细菌,对反复喘息的患儿影响都较大,那么,如何实施对症治疗,帮助呼吸道感染引起的喘息患儿尽快恢复?
儿童急性呼吸道感染需重视综合系统防治,在日常生活这个阶段,我们可以进行物理预防,做好个人防护,例如佩戴口罩,远离感染人群;以及疫苗接种,及时接种各种疫苗;还可以进行免疫提升,选择健康生活方式,另外反复呼吸道感染患者可使用免疫调节剂。在感染后/治疗的阶段,需要减少住院风险,尽快缓解症状,可以积极使用抗感染药物,进行有效对症治疗,如雾化治疗等,缓解临床症状,以及进行支持治疗等其它治疗。[28,29]
目前,除流感外,抗病毒治疗药物有限,而抗肺炎支原体药物则面临耐药问题,从治疗角度来看,我们很难在第一时间降低病毒载量。甲流乙流尚有奥司他韦、玛巴洛沙韦可以使用,但如果是RSV/腺病毒/鼻病毒/副流感病毒/人偏肺病毒感染,则暂无针对性特效抗病毒药物,肺炎支原体方面,大环内酯类抗菌药疗效确切,但耐药率正在增加。[30-34]
支持治疗和对症治疗在抗儿童呼吸道感染中十分重要,雾化吸入疗法是合并哮喘的患儿重要的对症治疗手段。[35]
在支持治疗方面,呼吸支持层面,急性期患儿应动态观察及评估病情变化,当血氧饱和度持续低于90%~92%时,给予氧疗;重症患儿还可选择无创持续性正压通气(CPAP)或机械通气等呼吸支持治疗;营养支持层面,患儿出现呼吸急促,呼吸困难,进食后呛奶易引起误吸等情况,可给予鼻胃管营养摄入,必要时可给予静脉营养。[35]
在对症治疗方面,如发热,给予解热镇痛药,包括对乙酰氨基酚、布洛芬等;针对呼吸道症状(咳嗽、喘息、气促等),可以吸入性糖皮质激素(ICS):雾化吸入ICS可用于合并哮喘的患儿,用以抑制气道炎症、改善通气、缓解喘息症状等;以及使用支气管舒张剂,呼吸道感染伴喘息症状患儿可雾化吸入支气管舒张剂以缓解支气管哮喘、慢性支气管炎、肺气肿及其它肺部疾病所合并的支气管痉挛,可与ICS联合应用;还有白三烯受体拮抗剂(感染后出现反复喘息的患儿可试用,不推荐常规使用)、祛痰药(有痰患儿可口服溴己新、氨溴索等祛痰药,雾化吸入N-乙酰半胱氨酸等黏液溶解剂)。[35]
需要重视学龄前哮喘患儿喘息的抗炎治疗
雾化吸入的ICS可通过经典和非经典途径发挥抗炎作用,是气道局部抗炎药物,从其机制来看,它可以抑制气道内的炎症反应,减轻气道水肿。[36]
雾化吸入糖皮质激素不同于口服和静脉给药,非常安全,经过多年临床实践,吸入糖皮质激素仍然是治疗患喘息性疾病儿童的首选药物,只是不同疾病选择的治疗时间不同。
例如哮喘,长期规范治疗至少需要一年到两年的时间。对于病毒诱发性喘息,可能需要临时或按需吸入,每次不需要很长时间,如有其他喘息性疾病,通常按需使用。但对于哮喘患者而言要持续使用,因为哮喘是慢性的、持续的气道炎症,如果达不到治疗疗程,它将反复发作。
从近年的临床实践分析,在5岁及以下哮喘患儿中获益明确,GINA 2023指出:哮喘患儿选择ICS时需考虑年龄,不同类型的ICS适用的年龄层不同。ICS在治疗哮喘急性发作方面,能够减轻症状、改善肺指数(PIS)评分、改善氧合状态、缩短急性发作住院时间;ICS在长期维持哮喘治疗方面,可以改善症状、预防急性发作,减少急性发作频次,并且可以减少口服激素使用、降低医疗保健利用率。[37,22]
一项系统评价纳入29项研究,共3592名5岁以下哮喘的儿童,患儿接受了至少4周的ICS治疗,评估ICS对于哮喘婴儿和学龄前儿童的疗效,发现与安慰剂相比,ICS治疗4周,可显著降低哮喘患儿41%的急性发作风险,并有效改善症状评分及肺功能等。[38]
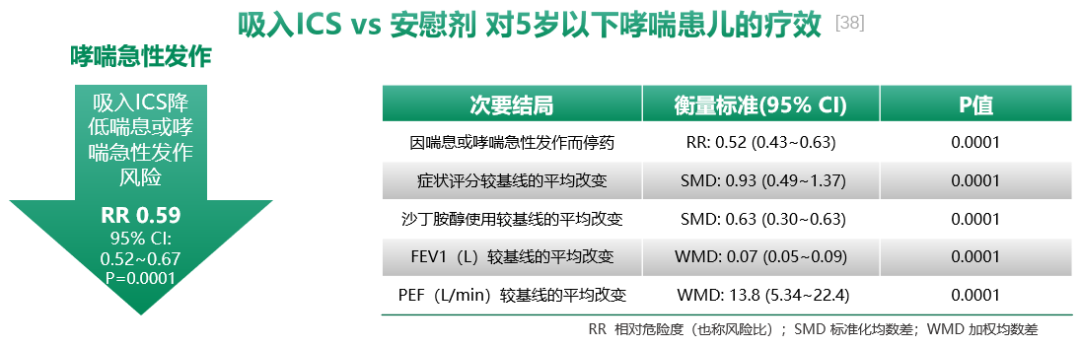
对于轻度哮喘患儿,ICS雾化治疗12周也能有效改善症状评分、提高肺功能。一项多中心、随机、对照、平行设计研究,纳入359名哮喘患儿(6个月~8岁,平均56个月),随机分为ICS雾化治疗组和安慰剂组,治疗12周后,相比安慰剂组,所有ICS治疗组日间/夜间哮喘症状均明显改善(P≤0.049);抢救药物使用率降低(P≤0.38);接受ICS的患儿FEV1显著改善(P≤0.044)。所有研究组不良事件发生率、皮质醇水平改变情况相似。[39]
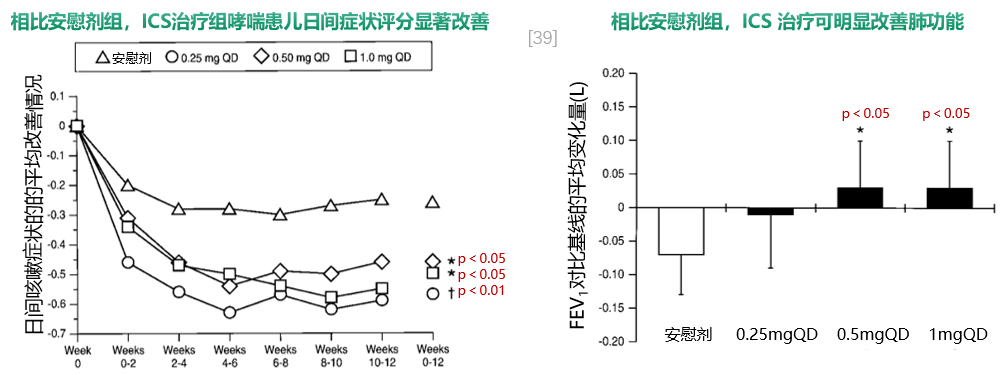
对于中重度哮喘患儿,ICS雾化吸入治疗中重度哮喘患儿,可有效改善日间症状评分,延长无症状日天数。一项单中心、双盲、平行小组、随机对照研究纳入2-5岁中重度哮喘患儿38例,随机分为ICS治疗组及安慰剂组,治疗8周后评估症状、气道高反应性相比基线的改变;研究结果显示,相比安慰剂组,ICS组日间症状评分有所改善(p=0.07),无症状天数(日间)显著增加(P=0.03),气道高反应性降低(冷空气刺激试验下的)。[40]

有人会问,短期吸入糖皮质激素的安全性和效果都非常好,但长期吸入是否有副作用?如何减量?应用多长时间?这些问题都在探讨中。我的体会是,有哮喘家族史或者哮喘发作严重的孩子,尽量要延长治疗时间。
改善反复呼吸道感染诱发喘息的学龄前患儿免疫功能
对于反复喘息的孩子,感冒尤其是病毒感冒会诱发喘息,病毒感冒与自身免疫失衡有很大关系,如果患儿本身免疫状况良好,即使有病毒侵袭也不会引起发作,然而,免疫功能较差的孩子就会反复上呼吸道、下呼吸道感染。因此,对于反复感染的孩子,适当的给予免疫调节剂非常重要。免疫调节剂可增强固有及适应性免疫,强化机体抗感染能力。[42-45]
呼吸道感染,尤其是呼吸道病毒感染是幼儿喘息的最常见诱因,我国《儿童支气管哮喘诊断与防治指南》指出,因反复呼吸道感染诱发喘息发作的患儿,除应用合适的控制治疗药物以外,可联合应用免疫调节剂以改善呼吸道免疫功能。2岁以下喘息患儿中,82%的患儿鼻腔灌洗液呼吸道病毒检测阳性,其中呼吸道合胞病毒和鼻病毒最为常见;2岁及以上喘息患儿中,82%的患儿鼻腔灌洗液呼吸道病毒检测阳性,其中鼻病毒最为常见。[23,46,47]
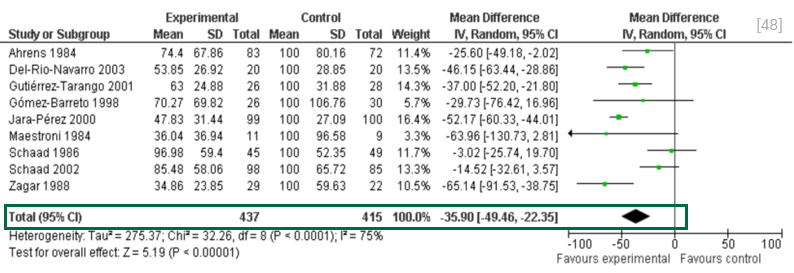
一项Cochrane荟萃分析共纳入35项安慰剂对照试验,总人数为4060例,其质量非常高,观察免疫调节剂对儿童反复呼吸道感染的预防作用,发现免疫调节剂可降低反复呼吸道感染儿童35.9%的急性呼吸道感染发生率。[48]
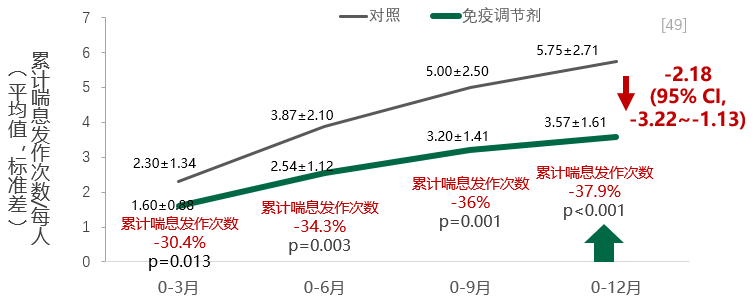
另外还有一项随机,双盲,安慰剂对照平行研究发现免疫调节剂在治疗1年内,相比于对照组,因反复呼吸道感染诱发的喘息学龄前儿童的年喘息发作频次从5.75次/人降低至3.57次/人 (平均每人降低2.18次)。[49]
小结
当前我国呼吸道感染流行水平高位波动中,春节期间感染风险增加,呼吸道感染可导致患儿发生喘息;因此我们必须及早防控呼吸道感染。
喘息对学龄前儿童造成沉重的疾病负担,且疾病构成复杂,其中相当一部分可发展为哮喘;需要判断患儿将来是否会有哮喘风险,基于EVW和MTW分型的模式,有助于进一步明确学龄前喘息的识别分类和管理,为临床提供了指导。
免疫调节剂增强固有及适应性免疫,可有效减少反复呼吸道感染儿童急性呼吸道感染和感染诱发的反复喘息的发病频次。
急性呼吸道感染诱发的儿童哮喘需引起重视,应进行综合系统防治;雾化吸入疗法是重要的对症治疗手段;GINA推荐ICS作为儿童哮喘治疗优选抗炎药物;哮喘患儿应根据年龄选择合适的ICS;ICS雾化治疗可有效改善哮喘患儿症状评分、提高肺功能。[6,15-17,22,26,35,39,42-45,49]
参考文献
[1]https://www.douyin.com/video/7324622504138493184(2024-01-25访问)
[2]https://www.chinacdc.cn/jkzt/crb/zl/szkb_11803/jszl_13141/202401/t20240110_271902.html(2024-01-25 访问)
[3]https://mp.weixin.qq.com/s/qnylV3jqjbzMD3J2WZM0fA(2024-01-25 访问)
[4]http://ynswsjkw.yn.gov.cn/html/2023/xuanchuankejiao_0529/17207.html(2024-01-25 访问)
[5]https://news.cnr.cn/native/gd/20231103/t20231103_526473086.shtml(2024-01-25访问)
[6] 国家卫生健康委员会. 冬季呼吸道疾病防治新闻发布会[EB/OL]. [2024-01-25]. http://www.nhc.gov.cn/cms-search/xxgk/getManuscriptXxgk.htm?id=7c099c22e3444fa4aa577e5e86c110de.
[7] 中国疾病预防控制中心-国家流感中心-流感周报(2024年第3周)
[8] Jackson D J, Gangnon R E, Evans M D, et al. Wheezing rhinovirus illnesses in early life predict asthma development in high-risk children[J]. Am J Respir Crit Care Med, 2008, 178(7): 667-72.
[9] Li Z J, Zhang H Y, Ren L L, et al. Etiological and epidemiological features of acute respiratory infections in China[J]. Nat Commun, 2021, 12(1): 5026.
[10] Jiang M Y, Duan Y P, Tong X L, et al. Clinical manifestations of respiratory syncytial virus infection and the risk of wheezing and recurrent wheezing illness: a systematic review and meta-analysis[J]. World J Pediatr, 2023, 19(11): 1030-1040. doi:10.1007/s12519-023-00743-5.
[11] Niespodziana K, Stenberg-Hammar K, Papadopoulos N G, et al. Microarray Technology May Reveal the Contribution of Allergen Exposure and Rhinovirus Infections as Possible Triggers for Acute Wheezing Attacks in Preschool Children[J]. Viruses, 2021, 13(5): 915.
[12] Liu L, Pan Y, Zhu Y, et al. Association between rhinovirus wheezing illness and the development of childhood asthma: a meta-analysis[J]. BMJ Open, 2017, 7(4): e013034.
[13] Liu X, Wang Y, Chen C, et al. Mycoplasma pneumoniae infection and risk of childhood asthma: A systematic review and meta-analysis[J]. Microbial pathogenesis, 2021, 155: 104893.
[14] Ren J, Xu J, Zhang P, et al. Prevalence and risk factors of asthma in preschool children in Shanghai, China: A cross-sectional study[J]. Frontiers in pediatrics, 2022, 9: 793452.
[15] Pellegrini-Belinchón J, Miguel-Miguel G, De Dios-Martín B, et al. Study of wheezing and its risk factors in the first year of life in the Province of Salamanca, Spain. The EISL Study[J]. Allergologia et Immunopathologia, 2012, 40(3): 164-171.
[16] Mallol J, García-Marcos L, Solé D, et al. International prevalence of recurrent wheezing during the first year of life: variability, treatment patterns and use of health resources[J]. Thorax, 2010, 65(11): 1004-1009.
[17] Bloom C I, Franklin C, Bush A, et al. Burden of preschool wheeze and progression to asthma in the UK: Population-based cohort 2007 to 2017[J]. Journal of Allergy and Clinical Immunology, 2021, 147(5): 1949-1958.
[18] Al-Shamrani A, Bagais K, Alenazi A, et al. Wheezing in children: Approaches to diagnosis and management[J]. International Journal of Pediatrics & Adolescent Medicine, 2019, 6(2): 68.
[19] Douros K, Everard M L. Time to say goodbye to bronchiolitis, viral wheeze, reactive airways disease, wheeze bronchitis and all that[J]. Frontiers in Pediatrics, 2020, 8: 218.
[20] Ducharme F M, Sze M T, Chauhan B. Diagnosis, management, and prognosis of preschool wheeze[J]. The Lancet, 2014, 383(9928): 1593-1604.
[21] Zhou X, Hong J. Pediatric asthma management in China: current and future challenges[J]. Pediatric Drugs, 2018, 20(2): 105-110.
[22] Global strategy for asthma management and prevention (2023 update)[EB/OL]. [2023-09-12]. https://ginasthma.org/wp-content/uploads/2023/07/GINA-2023-Full-report-23_07_06-WMS.pdf.
[23] Bacharier L B, Phillips B R, Bloomberg G R, et al. Severe intermittent wheezing in preschool children: a distinct phenotype[J]. Journal of allergy and clinical immunology, 2007, 119(3): 604-610.
[24] Martinez F D, Wright A L, Taussig L M, et al. Asthma and wheezing in the first six years of life[J]. New England Journal of Medicine, 1995, 332(3): 133-138.
[25] Brand P L P, Baraldi E, Bisgaard H, et al. Definition, assessment and treatment of wheezing disorders in preschool children: an evidence-based approach[J]. European Respiratory Journal, 2008, 32(4): 1096-1110.
[26] Fainardi V, Caffarelli C, Deolmi M, et al. Management of Preschool Wheezing: Guideline from the Emilia-Romagna Asthma (ERA) Study Group[J]. Journal of clinical medicine, 2022, 11(16): 4763.
[27] Khetan R, Hurley M, Neduvamkunnil A, et al. Fifteen-minute consultation: AN evidence-based approach to the child with preschool wheeze[J]. Archives of Disease in Childhood-Education and Practice, 2018, 103(1): 7-14.
[28] 申昆玲,杨永弘,徐保平,等.儿童流感诊断与治疗专家共识(2020年版)[J].中华实用儿科临床杂志, 2020(017):035.
[29] 洪建国.儿童支气管哮喘规范化诊治建议(2020年版)[J].中华儿科杂志, 2020(9):708-717.DOI:10.3760/cma.j.cn112140-20200604-00578.
[30] 国家呼吸系统疾病临床医学研究中心. 儿童流感诊断与治疗专家共识(2020年版)[J]. 中华实用儿科临床杂志, 2020
[31] 磷酸奥司他韦胶囊说明书(2023年10月25日)
[32] 玛巴洛沙韦片说明书(2023年3月21日)
[33] 蒋荣猛. 儿童新型冠状病毒感染诊断、治疗和预防专家共识(第五版)——应对奥密克戎变异株[J]. 中华实用儿科临床杂志, 2023
[34] 中华人民共和国国家卫生健康委员会. 儿童肺炎支原体肺炎诊疗指南(2023年版)[M]. 2023年04月25日. 2023.
[35] 中国医药教育协会儿科专业委员会, 中华医学会儿科学分会呼吸学组哮喘协作组, 中国医师协会呼吸医师分会儿科呼吸工作委员会, et al. 儿童呼吸道感染家庭用药指导专家共识[J]. 中华实用儿科临床杂志, 2023, 38(11): 821-828. doi:10.3760/cma.j.cn101070-20230927-00239.
[36] Horvath G, Wanner A. Inhaled corticosteroids: effects on the airway vasculature in bronchial asthma[J]. Eur Respir J, 2006, 27(1): 172-87.
[37] Murphy K R, Hong J G, Wandalsen G, et al. Nebulized inhaled corticosteroids in asthma treatment in children 5 years or younger: a systematic review and global expert analysis[J]. The Journal of Allergy and Clinical Immunology: In Practice, 2020, 8(6): 1815-1827.
[38] Castro-Rodriguez J A, Rodrigo G J. Efficacy of inhaled corticosteroids in infants and preschoolers with recurrent wheezing and asthma: a systematic review with meta-analysis[J]. Pediatrics, 2009, 123(3): e519-e525.
[39] Kemp J P, Skoner D P, Szefler S J, et al. Once-daily budesonide inhalation suspension for the treatment of persistent asthma in infants and young children[J]. Annals of Allergy, Asthma & Immunology, 1999, 83(3): 231-239.
[40] Nielsen K G, Bisgaard H. The effect of inhaled budesonide on symptoms, lung function, and cold air and methacholine responsiveness in 2-to 5-year–old asthmatic children[J]. American Journal of Respiratory and Critical Care Medicine, 2000, 162(4): 1500-1506.
[41] Rank M A, Hagan J B, Park M A, et al. The risk of asthma exacerbation after stopping low-dose inhaled corticosteroids: a systematic review and meta-analysis of randomized controlled trials[J]. J Allergy Clin Immunol, 2013, 131(3): 724-9.
[42] Rossi G A, Pohunek P, Feleszko W, et al. Viral infections and wheezing–asthma inception in childhood: is there a role for immunomodulation by oral bacterial lysates?[J]. Clinical and Translational Allergy, 2020, 10: 1-11.
[43] Roży A, Chorostowska-Wynimko J. Bacterial immunostimulants-mechanism of action and clinical application in respiratory diseases[J]. Advances in Respiratory Medicine, 2008, 76(5): 353-359.
[44] Braido F, Tarantini F, Ghiglione V, et al. Bacterial lysate in the prevention of acute exacerbation of COPD and in respiratory recurrent infections[J]. International journal of chronic obstructive pulmonary disease, 2007, 2(3): 335.
[45] Cvoriscec B, Ustar M, Pardon R, et al. Oral immunotherapy of chronic bronchitis: a double-blind placebo-controlled multicentre study[J]. Respiration, 1989, 55(3): 129-135.
[46] Rakes G P, Arruda E, Ingram J M, et al. Rhinovirus and respiratory syncytial virus in wheezing children requiring emergency care: IgE and eosinophil analyses[J]. American journal of respiratory and critical care medicine, 1999, 159(3): 785-790.
[47] 中华医学会儿科学分会呼吸学组.儿童支气管哮喘诊断与防治指南(2016年版)[C]//全国儿科中西医结合学术会议.中国中西医结合学会, 2016.
[48] Del‐Rio‐Navarro B E, Espinosa‐Rosales F J, Flenady V, et al. Cochrane Review: Immunostimulants for preventing respiratory tract infection in children[J]. Evidence‐Based Child Health: A Cochrane Review Journal, 2012, 7(2): 629-717.
[49] Razi C H, Harmancı K, Abacı A, et al. The immunostimulant om-85 BV prevents wheezing attacks in preschool children[J]. Journal of allergy and clinical immunology, 2010, 126(4): 763-769.
专家介绍

尚云晓
中国医科大学附属盛京医院小儿呼吸内科(国家临床重点专科)主任、教授、博士研究生导师;第二届辽宁名医;第五届人民名医;学术兼职:中华医学会儿科学分会呼吸学组副组长;毛细支气管炎协作组组长;中国优生优育协会儿童呼吸健康专业委员会主任委员;中国中西医结合学会儿科专业委员会副主任委员(7、8届)、呼吸学组组长;中国妇幼保健协会儿童变态反应专业委员会副主任委员;中华中医药学会儿童肺炎联盟委员会副主席等;《国际儿科学杂志》编辑部主任;《中国实用儿科杂志》副主编;荣获首届“宋庆龄儿科医学奖”;主编医学专著8部,副主编9部。
*审批编号CN-131632 过期日期2025-3-12
*本材料由阿斯利康提供,仅供医疗卫生专业人士进行医学科学交流,不用于推广目的
本文由《呼吸界》编辑 Jerry 整理
本文完
责编:Jerry


