
很高兴为大家解读流感质控指标。众所周知,临床医生在评估流感病情方面存在一定困难。为此,在众多专家的共同努力下,我们结合国家流感防治现状,针对诊疗过程中的关键环节,制定了一系列指标。
该指标2023年11月由国家卫健委正式发布。若大家留心细节,会发现我国对于发布的质控指标是非常谨慎的,在讨论指标时,通常会强调几个属性:第一,该指标能有效反映医疗质量。它能够起到客观评价的作用;第二,客观性。评价结果不能主观臆断,需有客观依据;第三,易获取性。数据应易于收集和整理,避免繁琐的手工操作。指标一定要满足这三要素,并深入了解其来源、目的以及关注和分析的方法。
从一份对儿童医院与妇幼保健院发热门诊运营状况的调研讲起……认清差距,医疗机构做到早发现、院感防控、医疗救治、平急结合
首先,我们来关注一下背景。前段时间我国疾控局发布了一份医疗机构传染病责任清单。需要明确的是,医疗机构作为传染病早发现、早报告和早处置的前沿阵地,是公共卫生体系的重要组成部分。同时,它也是疾病预防控制的中坚力量,并在医防融合和医防协同工作中发挥着平台和纽带的作用。
第一,医疗机构要做到:早发现、院感防控、医疗救治、平急结合。
例如,在医疗机构中,早期发现病患至关重要。由于医院为公共场所,每日有大量病患、家属、工作人员以及其他人员在此流动,尤其在呼吸道感染高发期,医院的感染防控压力随之增大。如何防止人员在医院内造成感染,是医疗机构需关注的问题。当然,医疗救治为本职工作,务必妥善处理。在面对突发传染病暴发时,如何实现平急结合,有效应对,是我们需要考虑的问题。
在日常管理中,医疗机构需建立一套应对措施。在紧急情况下,能否迅速切换至应对模式?医院在机制上是否能有效应对?药物、呼吸机、床位是否充足?人员能力是否足够?是否能够妥善诊治重症患者?这些因素均在平时需做好准备,以便在应急期到来时立即投入使用。
第二,我们要清醒地认识到差距。前段时间我们针对儿童医院与妇幼保健院发热门诊的运营状况进行了调研。对我国7个区域、30个省、自治区及直辖市的296家儿童医院与妇幼保健院进行了随机抽样,调查了其发热门诊患儿预检分诊、急救、病原检测能力、人员配置以及院内感染防控等情况。具体情况如下:
·配置有独立的发热门诊 (诊室) 的医疗机构占84.12% (249/296),其中,三级医疗机构中109所(109/125,87.20%),二级医疗机构72所(72/171,42.11%);
·儿童医院中有91.43%(32/35)设置了独立发热门诊,而妇幼保健院独立设置率为46.71%(78/167),明显低于儿童医院(P<0.001);
·具有儿童和妇幼保健院双重职能的医疗机构,儿科独立发热门诊设置率为76.56%(49/64);西部地区(西南地区设置率为41.38%、西北地区设置率为(47.06%)相对较低;
·51.41%医疗机构的发热门诊未配备有创或无创呼吸机等抢救生命支持类设备;
·新型冠状病毒、甲型和乙型流感病毒、腺病毒、呼吸道合胞病毒5种常见病原体检测项目(包括核酸检测、抗原检测和抗体检测方法)在儿科发热门诊普及率最高的是新型冠状病毒和甲乙型流感病毒,整体普及率超过90%,但腺病毒、呼吸道合胞病毒和肺炎支原体抗原检测方法普及率不足45%;
·三级医疗机构科发热门诊各类人员配备数量明显优于二级医疗机构(P<0.001)。
有几个方面值得关注:
第一,在儿童医院中,独立发热门诊的设置比例为91.43%,而妇幼保健院的相关比例尚不足50%;
第二,西部地区的儿科医疗资源相对较为薄弱。在此次调研中,我们发现部分医院的发热门诊与成人发热门诊共用,或在儿科诊室中设立儿科发烧诊室,这种情况下,交叉感染的风险较大。因此,如何避免上述现象的发生,是我们当前亟待解决的问题;
第三,在发热门诊的急救设备配置方面,仍有51.41%的医疗机构未能配备无创呼吸机和有创呼吸机;
第四,在患者检测方面,鉴于呼吸道疾病的广泛性,我们并不提倡或建议对所有就诊患者进行全面检测。然而,对于高风险和高危人群,一旦就诊,检测至关重要。但实际上,当前我国在新冠、甲乙流患者的检测普及率可达90%以上,而腺病毒、呼吸道合胞病毒和支原体等病原体的检测普及率不足45%,且快速核酸检测普及程度更低。因此,虽然抗原检测或可满足需求,但快速核酸检测等手段的普及率尚待提高,这将有助于在临床实践中实现有效的快速诊断和病例分流,从而减轻患者候诊时间;
第五,在人员配置方面,二级医院相较于三级医院仍存在一定差距。针对这一现状,我们应如何看待流感及其他呼吸道病原的感染问题?尤其冬春季节容易多种病原体同时流行,需要多病同防,因此这些都需要我们的更多关注。
中疾控发布的全国流感监测数据解读……目前我国流感的诊、治、防仍呈现为“三低”,需在流感诊治质量上做出持续改进
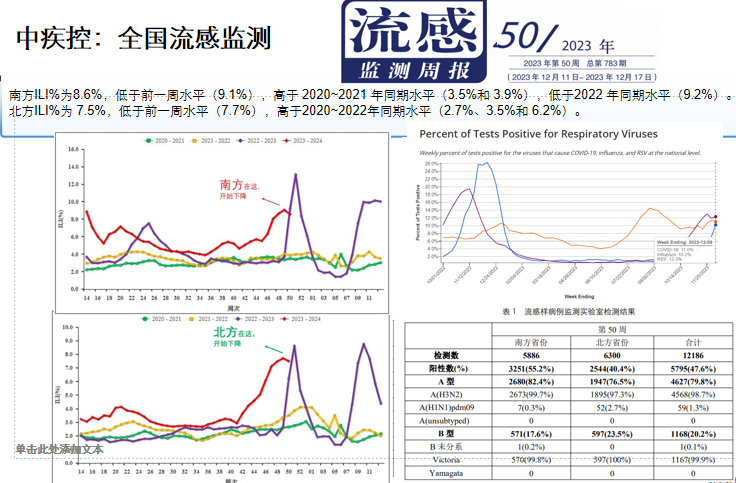
根据国家流感中心的流感监测周报数据,如图所示,2023年度流感病毒感染率呈上升趋势(红色线所示)。南方最高感染率已超过9.1%,北方最高感染率超过7.7%,近期略有下降,南方降至8.6%,北方降至7.5%。然而,与历年同期数据相比,本年度流感感染率仍呈现出较高水平。
2022年流感状况较为特殊(紫色线所示),这是因为2022年年底,我国主要面临的是新冠病毒疫情,直至2023年3月流感病例才进入高峰期。在此之前,流感病例较少,可能一部分原因是新冠病毒的压制作用,但无论源于何种原因,流感并未大规模暴发。
2023年流感则呈现出几个特点:第一,流感暴发时间较早。往年通常在12月或次年1月,而2023年自10月起便开始出现病例;第二,流感病例峰值上升速度较快。2023年3月份刚有过一次流感,10月份流感又来了,时间间隔比较短,以前都是以年计算,现在几个月就出现一次,从这一点看与以往相比有些变化;第三,此次我国流感主要表现为甲3类型。现在普遍观点认为,甲3型相较于甲1型病情较轻,同时有研究发现,流感早期诊断和治疗的比重相较以往也有显著提升,这表明专业医疗人员对流感的认知有所提高,例如《呼吸界》平台推出的《解密流感》系列,目前已进入第七季,据此,我相信大家对流感有了更为深入的了解,并在实践中更加注重早期诊断和治疗。待会我还会给大家看一个数字,虽然甲3的流感峰起来了,但是重症的峰没有起来。
上图右上角曲线图所示,美国流感监测图中显示同时存在3种病原体,包括流感、新冠病毒(COVID-19)和呼吸道合胞病毒(RSV)。其中,新冠病毒占比11%,流感占比10.2%,RSV占比12.3%。现阶段美国流感主要病原体为甲1型,据知,2009年甲1型流感的重症比例较甲3型较高,且肺炎病例也较多。因此,关于是否会出现甲1型流感小高峰,目前尚无法确切判断,民众需做好相应准备。
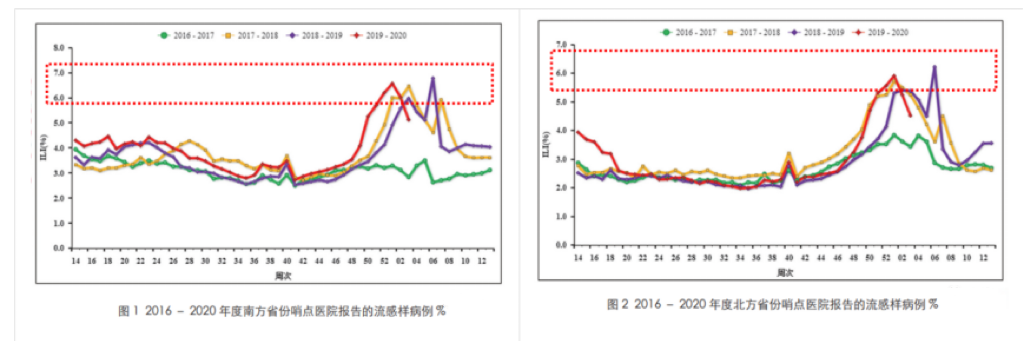
既往流感样病例(ILI)占门诊就诊比例为6%-7%,而此次就诊比例显著超过这一范围,这一现象值得我们高度重视。
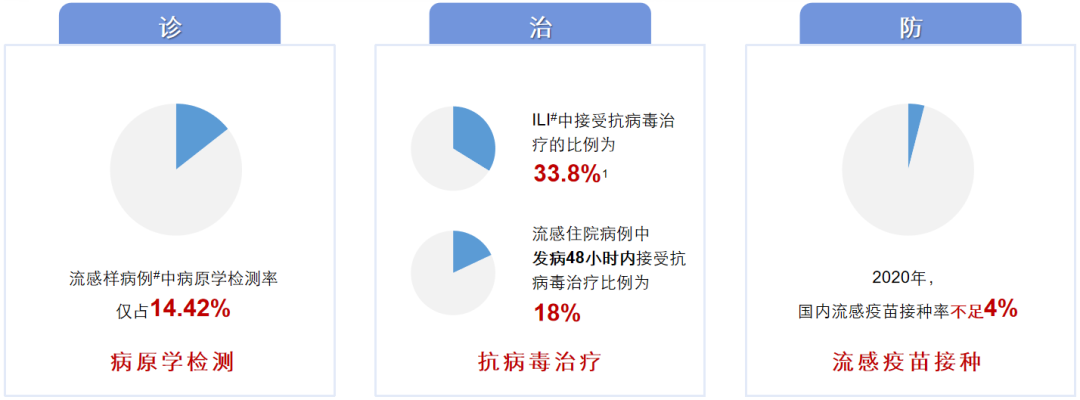
我国在流感诊疗防控方面仍存在“三低”现象:流感样病例中病原学检测率不足15%;住院病例在发病48小时内接受抗流感病毒治疗的比例仅为18%;2020年国内流感疫苗接种率尚不足4%。我们知道日本的疫苗接种率能达到60-70%,美国的疫苗接种率也达到60%左右,在高风险人群的流感预防方面,这些国家的接种率能达到70%。然而我国在这方面与之相比有显著差距,有必要在提高流感诊治质量方面持续改进。
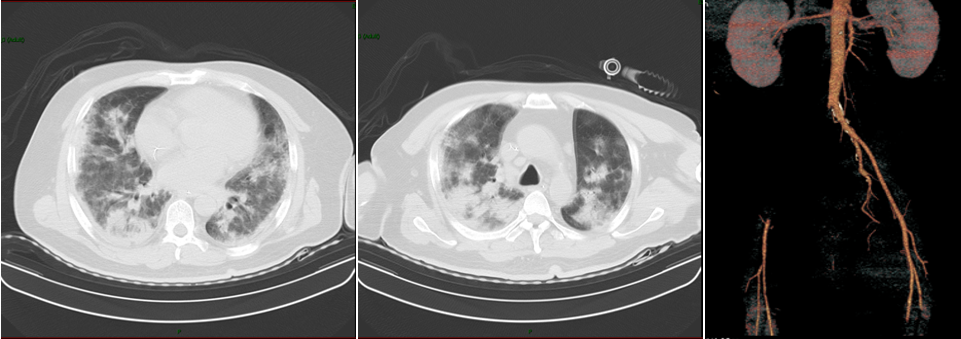
给大家看一个病例:患者为46岁男性,主因“咳嗽7天,发热6天”于2018年10月8日入院接受治疗。患者伴有糖尿病,就诊时已发展为“白肺”并伴有右腿肿胀。患者接受了气管插管及右腿造影。影像资料显示,髂动脉部分缺失,伴有巨大血栓。尽管患者最终救治成功,但遗憾的是,其患侧腿部未能得以保全。
回顾该病例,患者在病发七日内并未按照流感治疗,从而引发了严重的并发症。因此,我们再次强调,流感并非普通感冒,尽管其学名为流行性感冒,但实际上,它可能引发极为严重的并发症,尤其是在高风险人群当中。
预防流感、降低并发症、减少病死率和减少传播已成为目前普遍共识……尽早诊断、尽早抗病毒药物治疗是流感治疗的关键

减轻流感的影响和负担,是全球卫生健康战略的重要组成部分。预防流感、降低并发症、减少病死率和减少传播,已成为普遍共识。在我国,2009年甲型H1N1流感暴发期间,流感数据呈现出高峰趋势。当时将其视为甲类传染病进行管理,后来调整至丙类,即普通流感。自此,我国流感数据曲线几乎未出现明显波动。2013年至2017年间的H7N9禽流感疫情,不少地方对抗病毒药物的使用仍较为谨慎,需经专家会诊方可应用。2018年,流感抗病毒药物纳入重症病例的医保报销范围。然而,重症流感患者大多在感染病毒3天后就诊,已错过使用抗病毒药物的最佳时机。2019年医保适应证做了调整,对高风险人群即便轻症也可对抗病毒药物予以报销,这一变化具有重要意义。
近年来,随着公众对流感认知的不断提升,流感防治工作已取得了显著的成效。尤其在2018年至2020年期间,国家卫健委先后发布了四版诊疗方案,充分体现了我国对流感防治工作的重视及应对措施的不断完善。尽管2020年新冠疫情肆虐,流感病例相对较少,但国家卫健委依然发布了针对性的诊疗方案,以确保流感防治工作的持续推进。这一系列举措彰显了国家对流感防治工作的高度重视,也为我国流感防治事业奠定了坚实基础。

为了减轻流感疾病的负担,关键在于落实四个字:“早诊早治”。在第一时间确诊后,尽早开展抗病毒治疗,特别是针对高风险人群,这对预防并发症、减轻住院和死亡率具有显著效果。在早期诊断方面,尽管有经验的医生可能对是否为流感病例作出判断,但准确性仍需提高。在新冠病毒暴发之前,流感病例被视为全球抗病毒治疗的临床判断标准。在流感高发期,若患者具有高风险因素,并出现符合流感病例定义的症状,如体温超过38℃,伴有咽痛或咳嗽等,即可诊断为流感病例,无需等待病原体检测结果,便可立即开展抗流感病毒治疗。
然而,新冠病毒大流行之后,这种做法未必适用。众多患者感染支原体、呼吸道合胞病毒(RSV)、腺病毒、新冠病毒等,均呈现类似流感的症状。在此情况下,仅按照流感病例进行治疗显然不合适,可能导致患者遭受错误诊治。例如,2023年11月,流感阳性率仅占20%左右,若按流感治疗,约80%的患者将遭受错误诊治。因此,如何进行精确诊断,特别是针对重症高危人群,显得尤为关键。

在面临多种病原体共同流行的状况时,临床医生如何应对、实现早期诊断和治疗,以及评估病情,是必备的技能。单纯依赖症状进行诊断是远远不够的,还需要开展病原检测,并重点关注核酸检测的结果。
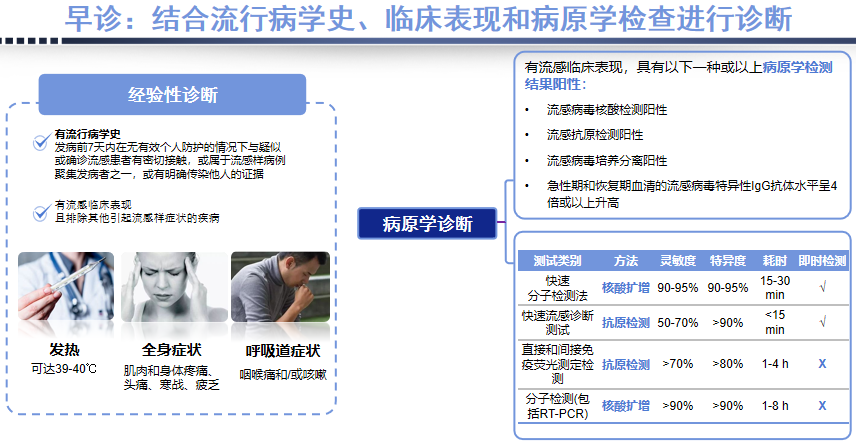
为什么强调核酸检测呢?原因在于抗体并不适用于急性期诊断,其价值有限,可能出现假阴性和假阳性结果。
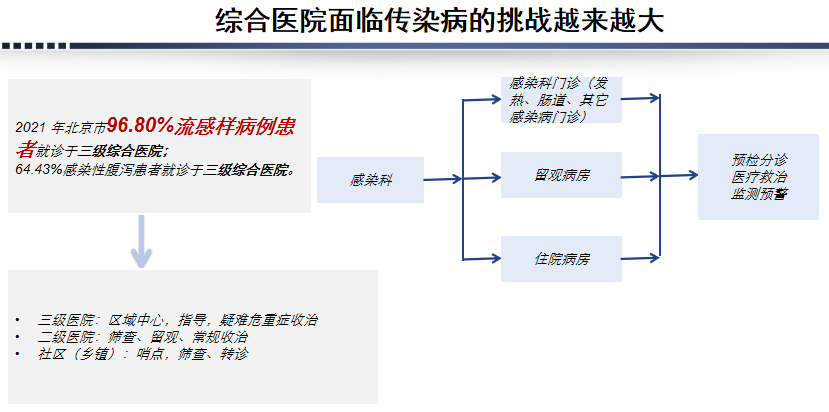
有一个不容忽视的现象,随着流感病例的增多,综合医院所承受的压力也将逐渐增大。这是因为患者在感染流感后,往往会选择具有较高诊疗水平的综合医院就诊。据2021年在北京开展的一项调研结果显示,高达96.8%的流感样病例就诊于三级综合医院,而非首选传染病医院。这一现象提醒我们,应关注综合医院在应对流感疫情方面所面临的压力和院感风险的提高。
呼吸道感染病原体多样,病毒是主要病原体,且混合感染高发……尤其儿童混合感染占比达34.3%,学龄期儿童混合感染占比达21.4%
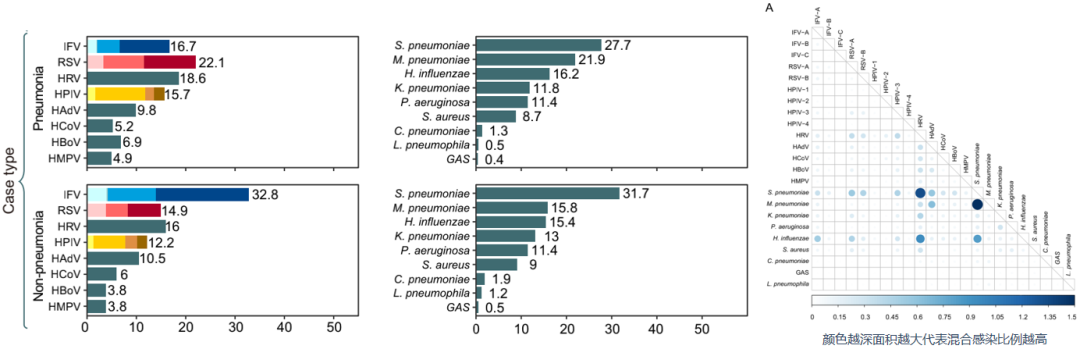
大数据可以告诉我们多病原同时流行是一个“老问题”,并非近年才有。以2009年至2019年为例,在此期间,我国积累了23万例病例的检测数据。这些数据涵盖了呼吸道合胞病毒、流感、鼻病毒、腺病毒等众多病原体,其中包括某些细菌。许多病原体可以同时存在于同一患者体内,甚至引发混合感染。在混合感染病例中,儿童所占比例高达34.3%,学龄期儿童占比也达到21.4%。但也要注意,这些数据仅为监测结果,阳性检测结果并不意味着该病原体一定为致病菌或病毒,仍需进一步区分判断。
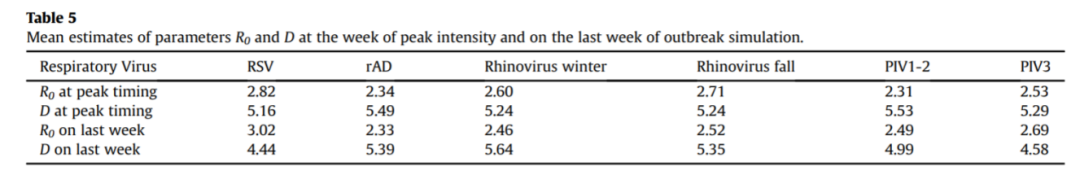
其他常见呼吸道病毒的传染力也不容忽视。哥伦比亚大学公共卫生学院的专家对美国国家呼吸和肠道病毒监测系统(NREVSS)以及疾病控制和预防中心(CDC)的样本数据进行了研究,通过基于流行病学监测数据对呼吸道传播病毒的传播指数R0和疾病长度D进行预测,研究结果显示,呼吸道合胞病毒R0峰值为2.82,腺病毒为2.34,人鼻病毒为2.71。R0,即传播力指标,表示在完全易感人群中,每个病例平均传播感染的病例数。举例来说:SARS流行期间R0为2.0-3.5,COVID-19约为2.2-3(Omicron为6.7),流感约为1.3。需要注意,腺病毒的危害程度远超呼吸道合胞病毒,它可能引发更多的下呼吸道感染。因此对于重症患者、高风险人群以及需要住院治疗的患者,病原学检测尤为重要,不能仅针对单一病原体进行治疗。
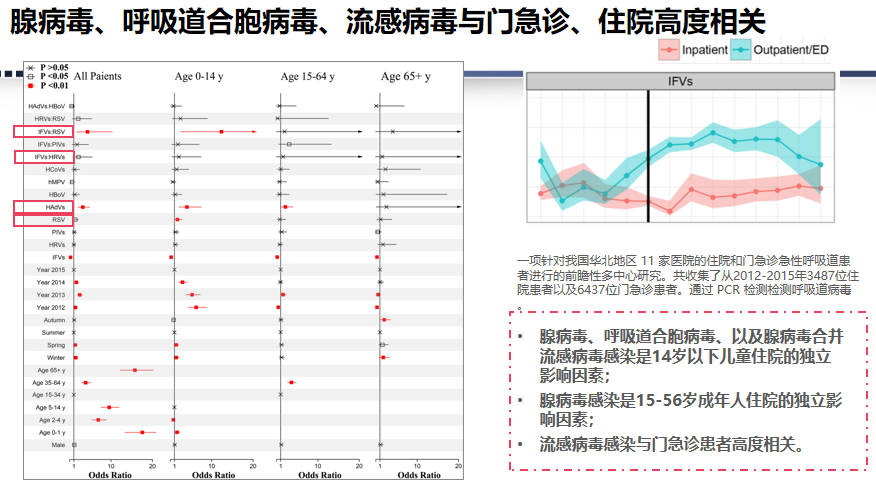
腺病毒、呼吸道合胞病毒、流感病毒,尽管它们未被法定列为传染病,但均具有传播能力,同时在门诊和住院治疗方面给患者带来较重负担。

大家可能都注意到了,每逢秋冬季节,医疗机构的门诊、急诊以及发热门诊患者人数显著增加。这些照片均为新冠疫情前的情况,当时急诊科室的床位需求紧张,可见一斑。现如今,如何有效应对此类状况,是我们亟待解决的问题。
例如,如何实施分层分类?如何用药合理?如何管理医院感染并处理并发症?这些都是我们需要面对的议题。针对这些问题,医疗机构应如何应对?发热门诊的预检分诊是否仍需进行?若患者未就诊于医院,是否可通过其他途径,如社区基层医疗机构进行分流分诊?通过互联网医院模式以降低患者到医院就诊的需求?这些措施皆具有重要意义。
加强医院流程改造、提升发热门诊能力……以流感核酸检测为抓手,对高风险人群开展呼吸道病原体核酸快速多病原检测
比如减少暴露的常规程序,可以成为医疗机构的应对方案:
1.对怀疑传染病症状的患者进行预检分诊;
2.对预约的呼吸道症状患者,告知其在到达医院的过程中采取适当的预防措施(如戴口罩、遵循分诊程序);
3.在疫情活跃期,采取措施减少不必要的就诊(如对轻症呼吸道症状且不伴并发症的患者进行电话咨询);
4.基层分诊、分流;
5.就诊过程中注意呼吸卫生、咳嗽礼仪和手部卫生。
比如医疗机构传染病预检筛查体系,可加强医疗机构的预检分诊和发热门诊工作:
1.医疗机构是发现传染病的第一哨所,要留有隔离空间和建立就地隔离理念;
2.做好预检分诊、发热门诊、分时段预约挂号;
3.首诊负责制:每个科室、每个诊室都要有筛查意识;
4.注意询问:流行病学史、聚集性病例、不明原因发热,重点询问是否存在发热、咳嗽等症状。
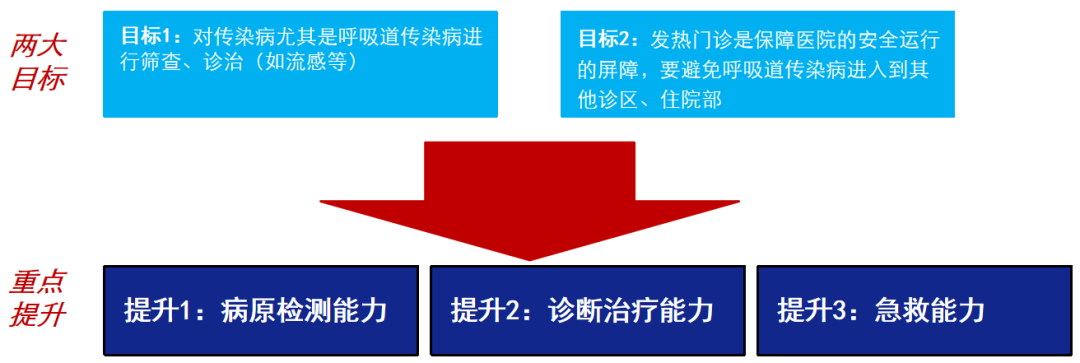
重点提升发热门诊病原检测能力、诊断治疗能力及急救能力。
明确发热门诊接诊对象:
急性发热(腋下体温≥37.3℃)或伴干咳、乏力、嗅觉、味觉减退或丧失、鼻塞、流涕、咽痛、结膜炎、肌痛和腹泻等症状,且有以下任一流行病学史(包括但不限于)的患者:
1.发病前2周内有类似患者、可疑感染动物接触史;
2.与患者有接触的人员出现发热等症状的;
3.为聚集性发病人员;
4.有急性传染病病例报告地区旅居史的人员;
5.从事呼吸道传染病采样、筛查、诊治、转运、实验室检测、研究工作、流行病学调查和疫情防控的人员(含志愿者)。
经医务人员预检分诊后,对于明确属于非呼吸道传染病所致的发热原因的疾病,如细菌、真菌感染、寄生虫等感染性疾病、自身免疫性疾病、自身炎症性疾病、药物热和肿瘤等,且无上述相关流行病学史依据的,可不必到发热门诊就诊。

2023年我们制定了《发热患儿就诊流程规范化管理专家共识》,集合了40多位专家共同撰写。
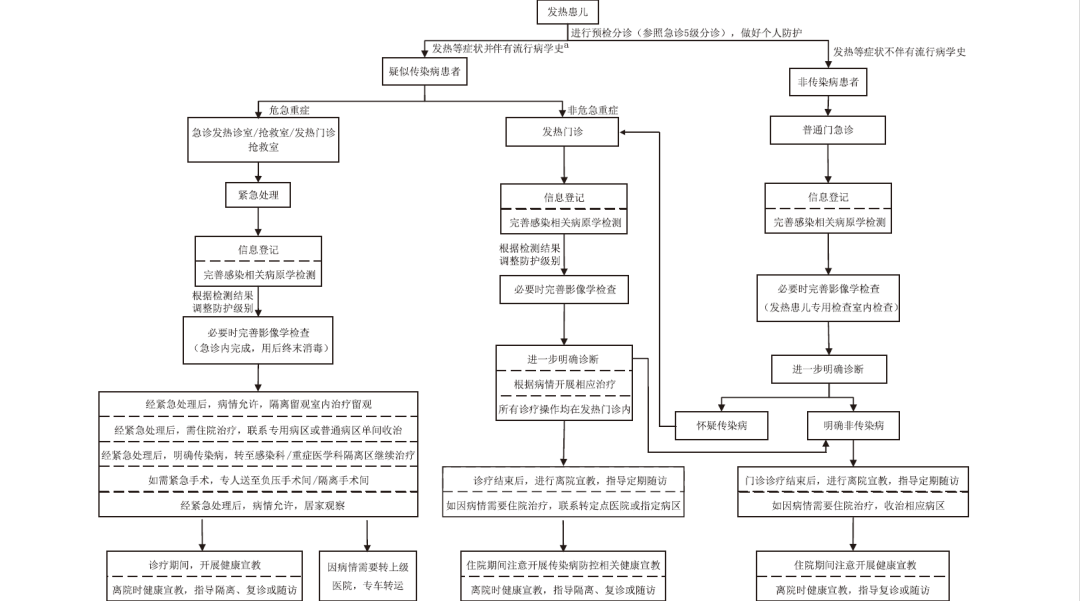
该共识中有几个特点值得关注:第一,就诊后病情分为传染性与非传染性两类,非传染性疾病可按照常规就诊流程进行处理,而传染性疾病在前往发热门诊时,也需要根据病情的轻重进行分类处理,并对不同病情设定相应的诊疗时间要求,例如,危急病情需立即处理,非紧急病情可能在两小时内完成诊疗。
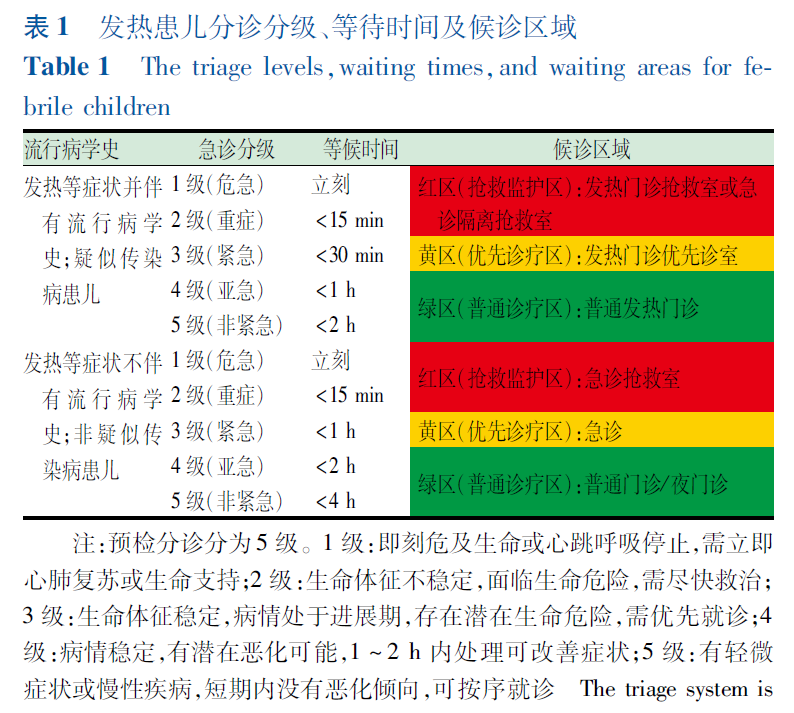
病原学快速检测需要重点关注的儿科急性感染常见病原体,包括:
(1)易造成急性呼吸道感染高发流行的病原体,如甲型和乙型流感病毒、呼吸道合胞病毒、腺病毒、新型冠状病毒、偏肺病毒、副流感病毒及肺炎支原体等;
(2)易造成急性病毒性感染腹泻的高发流行病原体,如诺如病毒、轮状病毒等。
第二,共识强调积极开展病原检测的重要性。对于甲乙型流感,务必进行病原检测;若疑虑支原体感染,亦需实施检测。在至少三个可用药治疗的病原中,我们应尽量进行检测。其他病原根据患者具体状况,力求予以检测。特别是针对需要住院治疗、重症患者以及高风险人群,病原检测能够助于精确用药,同时在判断是否隔离方面提供参考意见,降低传播风险。

因此,我们需要了解,常见呼吸道病毒的临床症状并不具有特异性。要准确区分多种病原体,实现精准诊治,仅依靠临床表现来判断是否为流感病例是相当困难的。
针对重症高危人群的早期病原检测和早期抗病毒治疗、抗菌药物合理使用和重症救治能力(全死因)是影响流感诊疗质量的三大关键环节

病原检测和诊断能力制约了抗感染药物的合理使用。现在,抗感染药物合理使用已经是全球关注的议题。国家通过抗菌药物专项整治活动,整体上已经显著地降低了抗菌药的使用强度。但我们的一项前期回顾性研究显示,2010年-2017年,北京地区166例成人非重症病毒性肺炎病原学诊断明确的患者中,163例(98.3%)的患者接受抗菌药物治疗,仅3例没有使用抗菌药物。因此再次强调,病原检测和精准诊断能力对抗感染药物合理使用至关重要。

病毒性肺炎抗菌药物使用普遍存在。新冠疫情期间,实际合并感染率仅占3.1%-5.5%,然而高达60%甚至100%的新冠患者接受了抗菌药物治疗。对新冠的治疗尚且如此,对其他病原体感染的治疗可想而知。因此,大家在日常工作中更需要注意,当遇到一个发热、咳嗽的患者,在使用抗菌药物时应稍微掂量一下患者是否该用,这很重要。

国家对于质量管理要求非常严格,各类评审标准都回归于医疗质量。今年,国家卫健委协同重症、急诊、病理等多个专业共同制定了一系列指标,并在审核后发布。这些指标发布后,我们将从国家相应的数据网络中获取并应用它们。目前,我国有几个网络平台可供使用,包括国家医疗质量管理与控制信息网(ncis,www.ncis.cn)、全国医院质量监测系统(HQMS),其数据量庞大,涵盖几乎所有医疗机构,以及单病种质量监测平台,约有上万家医院的数据。此外,各质控中心还可能自有一套数据输入系统。通过整合这些平台的数据,我们可以实现信息化管理。

因此,针对重症高危人群的早期病原检测和早期抗病毒治疗、抗菌药物合理使用、重症救治能力(全死因),可视为影响流感诊疗质量的三大关键环节。

2023年11月,国家卫健委公布了感染性疾病专业医疗质量控制指标,涵盖了健康体检及其他相关专业,其中感染专业共有10个指标,而流感相关指标共有四个。在此之前所述内容为铺垫,现为大家简要介绍这四个流感指标的具体内容:
一、抗流感病毒药物使用前流感病原学诊断阳性率。过去我们看的是标本送检率,现在看阳性率,病毒携带多少,其中包括抗原核酸;
二、门诊流感患者抗菌药物使用率 (ID-FLU-02)。1和2这两个指标不是只针对感染科或者呼吸与危重症医学科的门诊指标,它应该是全院的指标;
三、住院流感患者抗菌药物使用率 (ID-FLU-03);
四、住院流感重症患者死亡率 (ID-FLU-04)。
实际上,远不止上述四个指标。我们完全可以利用患者在大数据上的信息,例如增加以下几个指标:住院时间,反映时间效率;费用效率,衡量相同病情下的医疗花费,从而体现医疗质量。结局和效率这两方面至关重要,因此仅关注死亡率是不够的,应全面评估医院在流感治疗方面的实际能力。在收集所有数据后,我们可以直观地看到31个省市之间的指标差距,以及不同类型医院(如儿科、三级、二级、传染病专科医院)的差异。这样便能明确各方的优劣,了解平均水平及差距,从而有针对性地开展相关工作,探讨提升措施。
抗流感病毒药物使用前流感病原学诊断阳性率、门诊流感患者抗菌药物使用率、住院流感患者抗菌药物使用率、住院流感重症患者死亡率……指标解读
第一个指标,抗流感病毒药物使用前流感病原学诊断阳性率。它的定义是使用抗流感病毒药物前流感病原学诊断阳性的患者例数占使用抗流感病毒药物患者总例数的比例。

这是它的计算公式。要说明的是,本指标的抗流感病毒药物包括:奥司他韦、玛巴洛沙韦、阿比多尔、扎那米韦、帕拉米韦等。这个指标的意义是反映抗流感病毒药物使用及管理情况。
拆解:
1.病原学送检环节:
监测发热门诊就诊人数
监测病原学送检情况:抗流感病毒药物使用前病原学送检率=使用抗流感病毒药物的患者中送检病原学患者例数/使用抗流感病毒药物的患者数
2.流感病原学诊断周期:结果病原学回报时间-处方流感病原学时间
3.流感病原学检测效能:定期评价抗原/快速核酸检测效能
第二个指标,门诊流感患者抗菌药物使用率。它的定 义是门诊流感患者使用抗菌药物治疗例数占同期门诊流感患者总例数的比例。

这是它的计算公式。本指标统计的抗菌药物使用方式包括:口服、肌肉注射、静脉滴注、静脉注射等全身给药(指标三、四同)。意义是反映医疗机构门诊流感患者抗菌药物使用及管理情况。
第三个指标,住院流感患者抗菌药物使用率。它的定义是住院流感患者使用抗菌药物治疗例数占同期住院流感患者总例数的比例。

这是它的计算公式。这项指标的意义是反映医疗机构流感住院患者抗菌药物使用及管理情况。
第四个指标,住院流感重症患者死亡率。它的定义是住院流感重症死亡患者数占同期住院流感重症患者总数的比例。

这是它的计算公式。流感重症指符合《流行性感冒诊疗方案(2020 年版)》重症或危重症诊断标准。这项指标的意义是反映医疗机构对流感重症患者的诊疗质量。针对住院流感重症患者病死率,建议收集患者发病到住院时间、抗病毒药物使用时间、发病到气管插管时间、住院到气管插管时间、气管插管时氧合指数和抗菌药物使用情况等相关指标,筛选影响该指标的相关因素,并进行持续改进。
小结
一、加强医院流程改造、提升发热门诊能力;
二、以流感核酸检测为抓手,对高风险人群开展呼吸道病原体核酸快速多病原检测:
1、早期精准抗微生物治疗,减少重症、住院和死亡;
2、加快分流,减少候诊时间,减少交叉感染风险;
3、减少不合理抗菌药物使用。
参考文献
1.中华实用儿科临床杂志2023年12月第38卷第12期Chin J Appl Clin Pediatr,December 2023,Vol.38,No.12
2.DOI: 10.3760/cma.j.cn101070 20231101-00322.
3.https://www.chinacdc.cn/jkzt/crb/zl/szkb_11803/jszl_13141/202309/t20230906_269361.html
4.https://ivdc.chinacdc.cn/cnic/zyzx/lgzb/202309/P020230914452273499422.pdf
5.CDC流感周报44周
6.国家感染性疾病医疗质量控制中心报告
7.查日胜等.中华流行病学杂志,2011,32(4):385-387
8.https://mp.weixin.qq.com/s/3yw9VoVaxH3kLIk3zJi5VA
9.Who guidelines on the use of vaccines and antivirals during influenza.2022
10.国家卫生健康委办公厅,et al. 中国病毒病杂志,2021,11(01)
11.中国流感疫苗预防接种技术指南(2022-2024年版)
12.CDC. MMWR Recomm Rep. 2022,71(1):1-28
13.AAP. Pediatrics. 2022,150(4):e2022059275
14.Du Z, et al. Nat Commun. 2020,11(1):2750
15.Komeda T, et al. Clin Infect Dis. 2021,72(11):e859-e867.
16.成人流行性感冒抗病毒治疗共识专家组.中华传染病杂志,2022,40(11): 641-655.
17.DOI: 10.3760/cma.j.cn311365-20220728-00325.
18.国家卫生健康委员会, et al. 传染病信息,2020,33(5):385-390.
19.Chinese Centers for Disease Control and Prevention (CDC) Etiology of Respiratory Infection Surveillance Study Team. Etiological and epidemiological features of acute respiratory infections in China. Nat Commun. 2021 Aug 18;12(1):5026.
20.MMWR Morb Mortal Wkly Rep. 2023 Apr 7; 72(14): 355–361.
21.Published online 2023 Apr 7. doi: 10.15585/mmwr.mm7214a1
22.Lancet Microbe2023 Published Online
23.https://doi.org/10.1016/S2666-5247(23)00344-0
24.Reis J, Shaman J. Simulation of four respiratory viruses and inference of epidemiological parameters. Infect Dis Model. 2018 Mar 19;3:23-34.
25.Yu et al. BMC Infectious Diseases (2018) 18:72
26.Savic, Miloje, et al. "Respiratory syncytial virus disease burden in adults aged 60 years and older in high‐income countries: A systematic literature review and meta‐analysis." Influenza and other respiratory viruses 17.1 (2023): e13031.
27.DOI: 10.3760/cma.j.cn101070-20231023-0298
28.Front. Med.https://doi.org/10.1007/s11684-019-0736-2
Garcia-Vidal, C, Sanjuan, G, Moreno-Garcia, E, et al. Incidence of coinfections and superinfections in hospitalized patients with COVID-19: a retrospective cohort study. Clin Microbiol Infect 2021;27:83–88.
29.Baskaran, V, Lawrence, H, Lansbury, LE, et al. Coinfection in critically ill patients with COVID-19: an observational cohort study from England. J Med Microbiol 2021;70.
30.O’Kelly, B, Cronin, C, Connellan, D, et al. Antibiotic prescribing patterns in patients hospitalized with COVID-19: lessons from the first wave. JAC Antimicrob Resist 2021;3:dlab085.
31.Stevens, RW, Jensen, K, O’Horo, JC, Shah, A. Antimicrobial prescribing practices at a tertiary-care center in patients diagnosed with COVID-19 across the continuum of care. Infect Control Hosp Epidemiol 2021;42:89–92.
32.Karami, Z, Knoop, BT, Dofferhoff, ASM, et al. Few bacterial coinfections but frequent empiric antibiotic use in the early phase of hospitalized patients with COVID-19: results from a multicentre retrospective cohort study in The Netherlands. Infect Dis (London) 2021;53:102–110.
33.Evans, TJ, Davidson, HC, Low, JM, Basarab, M, Arnold, A. Antibiotic usage and stewardship in patients with COVID-19: too much antibiotic in uncharted waters? J Infect Prev 2021;22:119–125.
34.Martin, AJ, Shulder, S, Dobrzynski, D, Quartuccio, K, Pillinger, KE. Antibiotic use and associated risk factors for antibiotic prescribing in COVID-19 hospitalized patients. J Pharm 35.Pract 2021:8971900211030248.
36.中华实用儿科临床杂志202035:144
37.中南医学科学杂志2016:44:130-134.
38.http://www.nhc.gov.cn/yzygj/s7657/202311/09e5978ff7df407d90cd3e8437dcb217.shtml
专家介绍

蒋荣猛
主任医师,教授。北京地坛医院副院长、国家感染性疾病医疗质量控制中心主任,国家卫生健康委医疗应急工作专家组专家,国家疾控局第一届传染病标准专业委员会副主任委员。
* 本次系列直播由中日医院呼吸与危重症医学科主任助理王一民医生主持。
本文由《呼吸界》编辑 冬雪凝 整理,感谢蒋荣猛教授的审阅修改!
感谢罗氏制药对本季直播的大力支持
本文完
责编:Jerry


